Патологический кровоток что это
Содержание
Трансвагинальное УЗИ и допплерография при опухолях яичников
Целый ряд физиологических и патологических процессов, протекающих в яичниках, сопровождается увеличением их размеров: созревание фолликула, появление различных кист, наличие эндометриоза , воспалительных процессов, доброкачественных и злокачественных опухолей. В большинстве случаев больные нуждаются в оперативном лечении. Уточнение диагноза до операции необходимо для определения объема оперативного вмешательства, характера предоперационной подготовки и необходимой квалификации хирурга.
Кисты представляют самую частую объемную патологию яичников и представляют собой ретенционные образования, возникающие вследствие избыточного скопления тканевой жидкости в предшествующих полостях.
Развитие кист наблюдается в основном в репродуктивном возрасте. В большинстве случаев это функциональные образования, размер которых не превышает 4-5 см.
В постменопаузальном периоде кисты встречаются у 15-17% больных.
Опухоли, происходящие из поверхностного эпителия, составляют около 70% всех опухолей яичников. Среди них доброкачественные варианты (серозные и псевдомуцинозные) встречаются у 80% больных.
Доброкачественные опухоли яичников (исключая гормонпродуцирующие) независимо от строения в своих клинических проявлениях имеют много общего.
Ранние стадии заболевания протекают бессимптомно и даже при появлении первых симптомов больные часто не обращаются к врачу, либо врач не рекомендует оперативное лечение, предпочитая динамическое наблюдение. Злокачественные опухоли яичников выявляются в 20% всех новообразований женской половой системы.
Наиболее частой жалобой больных с опухолями яичников являются тупые, ноющие боли внизу живота , иногда в паховых областях. Острые боли бывают лишь при перекруте ножки опухоли и при кровоизлияниях в случаях разрыва капсулы. Как правило, боли не связаны с менструацией.Они возникают вследствие раздражения или воспаления серозных покровов, спазмах гладкой мускулатуры половых органов и в результате нарушения кровообращения в тех или иных органах.
Второй по частоте жалобой является нарушение менструального цикла по типу дисменореи , олигоменореи или гиперполименореи.
Ранняя диагностика рака яичников — одна из главных проблем онкогинекологии. Несмотря на разнообразие применяемых диагностических методов, около 80% больных поступают в специализированные стационары с запущенными стадиями заболевания.
Это определяется особенностями клинического течения рака яичников: отсутствие симптомов заболевания на ранних стадиях, позднее обращение за медицинской помощью, а также отсутствие онкологической настороженности у врачей общей практики, терапевтов, врачей женских консультаций.
В течение нескольких десятилетий ультразвуковая диагностика с успехом применяется для дифференциации опухолей матки и придатков. Сопоставление данных эхографии и морфологического исследования свидетельствует о высокой точности выявления опухолевидных образований яичников и определения их внутренней структуры.
Однако в ряде случаев доброкачественных новообразований придатков, особенно у пациенток пре- и постменопаузального периода трансвагинальная эхография не позволяет дифференцировать характер опухолевого роста.
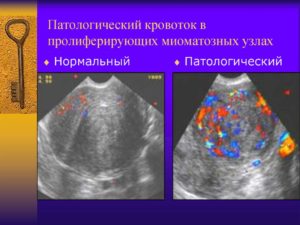
Возможность дифференциации доброкачественных и злокачественных образований яичников с помощью цветового допплеровского картирования (ЦДК) представляет собой перспективное направление в ультразвуковой диагностике.
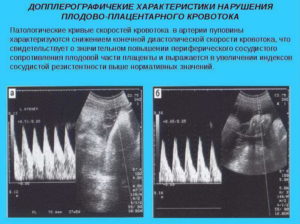
Основным достижением ЦДК в диагностике опухолевых процессов является визуализация и оценка кровотока новообразованных сосудов опухоли, которые имеют свои характерные особенности. Система васкуляризации опухоли представлена множеством мелких, очень тонких, аномальных по форме и расположению сосудов, хаотично разбросанных в пределах опухолевых тканей.Кровоток в этих сосудах характеризуется крайне низким сосудистым сопротивлением, высокой скоростью и разнообразным направлением.
Особенности кровотока обусловлены трансформацией кровеносных сосудов в широкие капилляры или синусоиды, лишенные гладкой мускулатуры, наличием прекапиллярных дренажей и множественных артериовенозных анастомозов с очень низким сосудистым сопротивлением, которые обеспечивают высокую кинетическую энергию кровотока и широкую вариабельность его направления.
В результате многочисленных исследований Дж. Фолкмана было выявлено, что описанный тип кровообращения является особенностью первично злокачественных опухолей матки и яичников, что подтверждает гипотезу о том, что все быстрорастущие злокачественные новообразования продуцируют собственные сосуды для обеспечения дальнейшего роста.
Кровоток в доброкачественных опухолях имеет иной характер. Сосуды, участвующие в васкуляризации доброкачественных образований матки и яичников, являются непосредственным продолжением терминальных ветвей маточных и яичниковых артерий.
Допплерометрическими характеристиками кровотока в этих сосудах является постоянное наличие невысокого диастолического компонента, низкая его скорость и высокие значения индекса резистентности.
По мнению большинства авторов периферическая, с единичными сосудами, васкуляризация опухоли должна ассоциироваться с доброкачественностью, а наличие множественных сосудов в центральной части, на перегородках и в папиллярных разрастаниях является признаком злокачественноcти.
В связи с общностью эхографических проявлений выделено два типа внутриопухолевого кровотока
- у 41,7% пациенток зарегистрирован различно выраженный периферический кровоток образований яичников со средним уровнем резистентности в сосудах;
- у 58,3% больных выявлена неоваскуляризация опухоли яичника: интенсивный центральный и периферический внутриопухолевый кровоток с низким уровнем периферического сопротивления новообразованных сосудов.
Периферический внутриопухолевый кровоток со средним уровнем резистентности сосудов отмечается при различных видах кист и при серозных кистомах.
При пограничных кистомах и злокачественной трансформации яичников регистририруется неоваскуляризация: интенсивный центральный и периферический внутриопухолевый кровоток с низкими значениями индекса резистентности в новообразованных сосудах.
Пациенты с периферическим внутриопухолевым кровотоком
У больных с кистами яичников и кистомами наиболее частой жалобой являются боли внизу живота, а также в пояснице, иногда в паховых областях. Боли не были связаны с менструацией и носят тупой, ноющий характер. Нерегулярный менструальный цикл отмечается у 31,3% пациенток. Хронические воспалительные процессы матки и придатков наблюдаются у 43,8% больных.
При трансвагинальной эхографии кисты истинные опухоли визуализируются, как однокамерные тонкостенные образования округлой формы, расположенные в боковых отделах малого таза, с акустическим эффектом дистального усиления. Внутренний и наружный контур образований ровный, содержимое — однородное, эхонегативное. Размеры кист — 4-9 см.
У пациентки с параовариальной кистой на стороне опухолевидного образования визуализируется яичник.
При цветовой допплерографии регистрируются единичные цветовые сигналы от сосудов, расположенных в капсуле образования, со средним уровнем индекса резистентности (IR min = 0,57+0,09 и 0,54+0,09).
У больных с эндометриоидными кистами характерным признаком является прогрессирующий болевой синдром, особенно выраженный в предменструальный период и во время менструации.
У большинства пациенток боли сопровождаются симптомами раздражения брюшины за счет микроперфорации кист и излития их содержимого в брюшную полость. Кисты располагаются сбоку и сзади от матки, из-за выраженного спаечного процесса представляли с маткой единый конгломерат.
Размеры эндометриоидных кист меняются в зависимости от фазы менструального цикла и составляют 6-8 см.
При трансвагинальной эхографии отмечается одностороннее образование с толстой стенкой, имеющей двойной контур. Содержимое кисты представлено несмещаемой мелкодисперсной взвесью.Цветовая допплерография регистририрует «бедный» периферический кровоток в сосудах новобразования со средним уровнем резистентности (IR min = 0,59+0,03).
Пациенты с неоваскуляризацией опухолевого образования
Больные с пограничными кистомами яичников жалуются на тупые, ноющие боли внизу живота. В 83,3% случаях отмечено увеличение живота в объеме. Размеры опухолей варьируют в широких пределах: 7-20 см в диаметре.
Для всех опухолей отмечается характерное снижение звукопроводимости.
Судить о длительности заболевания не представляется возможным, так как те или иные симптомы заболевания больные отмечают довольно продолжительное время, но не обращаются за медицинской помощью, либо врач не рекомендует оперативного лечения.
Папиллярные цистаденомы при эхографии визуализируются, как образования с четким и ровным наружным контуром, однако по внутреннему контуру имеют место множественные папиллярные образования в виде эхопозитивных пристеночных структур.
Муцинозные опухоли характеризуются многокамерностью и наличием перегородок неодинаковой толщины. Содержимое камер представлено губчатой массой повышенной эхогенности.
Цветовая допплерография позволяет выявить неоваскуляризацию опухоли: множественные цветовые сигналы от сосудов в пристеночных разрастаниях, на перегородках и в капсуле опухоли с низким уровнем резистентности (IR min — 0,40+0,07).
У больных злокачественными опухолями яичников клиническое течение заболевания на ранних стадиях заболевания характеризуется отсутствием выраженной симптоматики. В более поздних стадиях распространения процесса женщины жалуются на боли внизу живота, чувство недомогания, слабость, быструю утомляемость.
В малом тазу пальпируются плотные бугристые болезненные образования с шиповидными выростами в ректовагинальную клетчатку, малоподвижные, спаянные в единый конгломерат. Рано появляющийся асцит приводит к увеличению объема живота, напряжению мышц передней брюшной стенки, одышке .
Подавляющее большинство больных поступает в специализированный онкологический стационар с III и IV стадиями заболевания.
При эхографии серозных злокачественных опухолей обнаруживаются патологические образования больших размеров (13-20 см в диаметре), занимающие практически всю брюшную полость. Матка вовлекается в опухолевый конгломерат и в ряде случаев не визуализируется отдельно. Границы опухоли в большинстве случаев имеют бугристый контур и прослеживаются не на всем протяжении.
Муцинозные цистаденокарциномы характеризуются наличием множественных камер различного диаметра (1-4 см), некоторые из них заполнены мелкоячеистыми структурами средней эхогенности.При цветовом допплеровском картировании регистририруется неоваскуляризация патологического образования: интенсивный центральный и периферический кровоток в перегородках и пристеночных разрастаниях, с низким уровнем резистентности новообразованных сосудов. IR min — 0,36+0,06. Точность и чувствительность IR min = 0,36+0,06 составила 76,9%, специфичность — 78,6%.
Возрастание ангиогенной активности и диффузно-высокая капиллярная плотность соответствует очагам пролиферации и малигнизации. Поэтому необходимо ориентироваться на минимальный индекс резистентности внутриопухолевых сосудов, как показатель, более точно отражающий процессы, происходящие в новообразовании.
УЗИ позволяет выявить наличие и определить структуру опухолевидных образований яичников практически в 100% случаев. Однако использование серой шкалы как независимого метода на сегодняшний день является нерациональным, так как не позволяет оценить характер опухолевого роста и выделить пациенток группы риска.
Цветовое допплеровское картирование позволяет предоперационно, неинвазивно оценить и дифференцировать опухоли по степени изменений их сосудистой стенки, по локализации и количеству сосудов, являясь своеобразной мерой оценки злокачественности новообразований яичников. Сопоставление данных эхографии и допплерографии приводит к реальному повышению точности диагностики опухолевидных образований яичников.
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Источник: https://www.art-med.ru/articles/list/art210
Кровообращение в щитовидной железе и причины нарушения
Органы эндокринной системы имеют богатую васкуляризацию (кровоснабжение), что необходимо для осуществления их основной функции – регуляции жизненно важных процессов посредством гормонов. Благодаря густой кровеносной сети биологически активные вещества сразу же после их синтеза проникают в сосуды и разносятся по организму.
От того, в каком состоянии находится кровоток в щитовидной железе, зависит ее продуктивность, активность обмена веществ и зачастую подверженность патологическим процессам.
Поэтому исследование строения сосудистой сети ее тканей – важный диагностический признак, который наряду с другими методиками обследования помогает врачу-эндокринологу сделать вывод о состоянии железы и возможных нарушениях ее функций.
Кровоснабжение щитовидной железы и что на него влияет
Существуют парные сосуды, которые питают орган: пара нижних и верхних щитовидных артерий. Они подходят к каждой доле органа и кровоснабжают соответствующую ее часть (верхнюю или нижнюю). Артерии разветвляются на множество капилляров, создавая в толще эндокринной ткани густую и мощную сосудистую сеть.
По ней в ткань поступает кровь, богатая кислородом и необходимыми элементами, важнейшим из которых для продукции гормонов является йод. К фолликулу (структурно-функциональной единице) подходит отдельный капилляр, таким образом, каждая из клеток (тироцитов) получает все необходимое для синтеза гормонов.
Отток крови от органа осуществляется также по парным венам.
Таким образом устроена васкуляризация щитовидной железы – система ее кровоснабжения. При определенных патологиях васкуляризация может стать патологической, например, при активном разрастании сосудов с развитием новой капиллярной сети в каком-либо участке органа.
Также ток крови может возрастать под действием гормонов, регулирующих активность эндокринной ткани (ТТГ).
Длительное воздействие их высоких концентраций говорит о нарушениях продуктивной функции щитовидки, на фоне которых могут развиваться структурные изменения в паренхиме органа.
Почему нарушается кровоток
Изменению тока крови в железистой ткани предшествуют структурные и функциональные нарушения. Кровоснабжение может быть повышенным во всей железе или в определенных ее участках. Равномерное его возрастание наблюдается при гиперфункции органа.
Такое состояние сопровождается усиленной выработкой тироксина и трийодтиронина и может быть вызвано сбоем работы ЦНС (гипофиза, гипоталамуса), аутоиммунной патологией, воспалительным процессом.
Чаще всего усиление общего кровоснабжения клинически проявляется в виде зоба различной степени, и выявляться может при осмотре, пальпации или ультразвуковой диагностике.Разрастание сосудов в определенных участках эндокринной ткани вызвано очаговыми патологическими образованиями. Вместе с изменением структуры паренхимы щитовидки развивается дальнейшая перестройка соседних тканей, включая и кровеносную сеть. К данному патологическому процессу приводят следующие причины:
- раковая опухоль;
- доброкачественная опухоль;
- узловое образование;
- воспалительный процесс.
Образование злокачественной опухоли сопровождается активным неконтролируемым делением молодых клеток и их стремительным ростом. Для этих процессов требуются большие затраты энергии, поэтому существующей кровеносной сети начинает не хватать.
В очаге новообразования начинается процесс ангиогенеза – очаговое образование новых капилляров и более крупных сосудов. Таким образом обеспечивается бесперебойное питание раковых клеток.
Эти условия усугубляют течение болезни, рост и развитие опухоли ускоряется.
При появлении доброкачественной опухоли, кисты, узлового образования могут также происходить изменение кровоснабжения окружающих их участках.
Чаще всего выраженное разрастание сосудов происходит по причине развития автономно функционирующих узлов («горячих узлов»).
Из-за развития густой системы капилляров такое образование способно к гиперпродукции гормонов, что приводит к развитию зоба и синдрома тиреотоксикоза.
Виды патологического кровотока
В зависимости от характера и происхождения очаговых образований патологические изменения сосудов могут происходить по-разному. Именно строение сосудистой сети и ее расположение относительно новообразования может дать ценную информацию о происхождении патологии и прогнозе заболевания.
Перинодулярный кровоток
Патологическая система кровоснабжения, характеризующаяся периферическим расположением капиллярной системы – это перинодулярный кровоток узла щитовидной железы (периферический). Образовавшиеся капилляры прилежат к внешней поверхности образования, не проникая в его толщу.
Такое строение сети характерно при наличии оболочки у узла, что чаще всего указывает на его доброкачественное течение. В толще такого образования обычно находится гелеобразное или жидкое содержимое (коллоидный узел, киста).
Очень редко перинодулярный тип кровоснабжения выявляется у злокачественного новообразования на ранних стадиях развития, когда его полноценная кровеносная сеть не успела сформироваться.
Интранодулярный кровоток
Латинское слово «intro» означает «внутрь», «nodus» — «узел». Интранодулярный кровоток узла – разрастание кровеносной сети с проникновением сосудов в толщу патологического очага щитовидной железы. Узел пронизан капиллярами, что обеспечивает обильное питание его тканей.
На периферических отделах узлового образования васкуляризация при этом отсутствует или выявляется в незначительном количестве. Патологический очаг с таким типом кровоснабжения в 20% случаев может оказаться злокачественным.
Если в ходе дальнейших исследований обнаруживается отсутствие у него внешней капсулы, риск озлокачествления повышается.
Смешанный кровоток
Система капиллярной сети, при которой часть сосудов проникает в толщу узла, а часть находится на периферии, является смешанным кровотоком. Такой тип также называют пери-интранодулярным.
Обеспечивается наиболее обильное кровоснабжение патологического очага, что говорит об активности процессов в его ткани. Узел в щитовидной железе с такой системой сосудов имеет наиболее высокий риск оказаться злокачественным (примерно в 25% случаев).
Для установления точного происхождения опухоли необходимы дополнительные исследования морфологии.
Диагностика кровотока
Исследование кровоснабжения ткани производится после получения результатов УЗИ при необходимости более детального изучения структуры патологических образований с целью уточнения диагноза.
Самым информативным методом исследования особенностей кровообращения в органе является ультразвуковая допплерография.
Данный метод основан на явлении изменения частоты ультразвуковых волн, отразившихся от движущихся объектов (в данном случае от тока крови).В ходе процедуры датчики регистрируют допплеровский сдвиг – степень изменения частоты, и на основе полученной информации создается подробная картина особенностей васкуляризации органа. Направление движения крови в различных сосудах обозначается красным и синим цветом. Применяя метод допплерографии, можно определить объем, скорость, строение капиллярной сети, состояние лимфатической системы.
Допплерография используется для уточнения наличия следующих заболеваний:
- аутоиммунный тиреоидит;
- новообразования различного происхождения;
- гипотиреоз;
- диффузный, коллоидный зоб.
Современные методики лечения
Чрезмерно активный ток крови может возникать в щитовидной железе в результате ряда патологий. В зависимости от характера заболевания и индивидуальной клинической картины врач-эндокринолог подбирает комплексное лечение.
Узел щитовидной железы определенного типа (строения) с повышенным кровотоком может привести к синдрому гипертиреоза, при котором показаны супрессивные методы лечения – применение медикаментов, подавляющие повышенную продуктивную активность.
При обнаружении опухоли разрабатывается план терапии на основе морфологии новообразования, решается вопрос о необходимости оперативного лечения.
Если выявлен воспалительный процесс в ткани, могут назначаться гипосенсибилизирующая, противовоспалительная, иммуномодулирующая терапии.
Любое эндокринное заболевание требует продолжительного динамического наблюдения и обязательного мониторинга уровня гормонов на фоне терапии.
Источник: https://prothyroid.ru/zdorove/krovotok-v-shhitovidnoj-zheleze.html
Допплерометрия при беременности: как и когда делают допплер, его расшифровка и нормы
Большинство женщин не знают о таком исследовании, как допплер до наступления третьего триместра, и с этого момента допплерометрия для беременных становиться вполне привычной процедурой.
Допплерометрия – это один из методов ультразвуковой диагностики, позволяющий оценить интенсивность кровотока в различных сосудах, например, в сосудах матки и пуповины. Наиболее информативна она после 30 недели, но при отклонениях в течении беременности (например, при отставании плода в развитии) допплер УЗИ может назначаться и раньше – начиная с 20 недели.
Показания к проведению допплера
Адекватный плацентарный кровоток обеспечивает нормальное протекание беременности. Нарушение кровотока может привести к задержке внутриутробного развития плода (ЗВРП), поэтому основной причиной назначения допплерометрии во время беременности является именно несоответствие размеров тельца и/или органов малыша нормам.
Необязательно при нарушенном кровотоке ребёнок будет отставать в развитии, просто риск неблагоприятного течения беременности значительно возрастает. Ну и наоборот, если есть подозрение на отставание плода в развитии, но кровоток при этом не нарушен, то в большинстве случаев это говорит о вынашивании женщиной маловесного, но здорового ребёнка.
Также допплерометрия назначается при:
- преждевременном созреванием плаценты;
- выраженном маловодии или многоводии;
- аномалии пуповины;
- резус-конфликте;
- гестозе (позднем токсикозе, осложненном рвотой, сильной отёчностью и повышением давления у беременной);
- наличии у будущей мамы заболеваний почек, гипертонии, сахарного диабета;
- подозрении на хромосомную патологию;
- неиммунной водянке плода;
- неравномерном развитие малышей при многоплодной беременности (когда наблюдается различие их масс тела более чем на 10%).
При наличии у плода проблем с сердцем, проводят допплер совместно с КТГ, так называемую допплерэхокардиографию.
При фетоплацентарной недостаточности допплерометрию проводят систематически каждые 2-3 недели.
Также при развитии осложнений во время предыдущего вынашивания плода, может назначаться допплер УЗИ и при последующей беременности.
Подготовка к исследованию и как оно проводится
Допплерометрия у беременных проводиться по показаниям, и обязательным обследованием при нормальном течении беременности – не является. Но всё чаще и чаще в женских консультациях всем женщинам без исключения на 30-34 неделе проводят допплер УЗИ в качестве оценки состояния плода.
Эта процедура безболезненна и безвредна как для матери, так и для плода. Принцип проведения допплерометрии такой же, как и обычного УЗИ при беременности: по животу водят специальным допплеровским датчиком, которым оснащён каждый современный аппарат ультразвуковой диагностики. Поэтому особой подготовки этот вид исследования не требует.
Допплерометрия – это визуальная оценка кровотока (когда узистом с экрана монитора наблюдается цветовое и графическое изображение кривых скоростей кровотока).
Допплерография – это та же допплерометрия, только дополнительно ещё ведётся запись показаний на ленте, чтобы проследить за изменением (улучшением/ухудшением) кровотока после проведённого лечения.
Расшифровка показателей допплерометрии
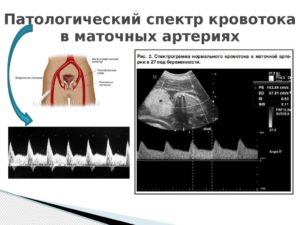
Маточные артерии (a. uterina dextra – права и a. uterina sinistra – левая маточные артерии, соответственно).
Узист должен определить характер кровотока как в левой, так и в правой маточной артерии, ведь при гестозах он может быть нарушен лишь в одной артерии.
Таким образом, оценив кровоток только в одной артерии, можно дать ложное заключение, что негативно скажется на состоянии здоровья малыша и будущей матери.
Существует такая научная теория, что при нарушении кровотока только в одной (преимущественно в правой) маточной артерии, женщина имеет высокий риск появления позднего токсикоза (гестоза) со всеми негативными вытекающими.
При гестозе сперва нарушается кровоток в маточной артерии, а при усугублении ситуации происходит ухудшение кровотока и в артериях пуповины. Поэтому при нарушении кровотока в маточных артериях необходимо периодически проводить повторно допплер для контроля за ситуацией.
Для оценки кровотока в маточных артериях осуществляется расчёт индекса резистентности (ИР или RI).Часто гипертензия, вызванная беременностью, развивается из-за нарушения маточного кровотока. Организм будущей матери самостоятельно повышает артериальное давление для усиления притока крови в межворсинчатое пространство. Так мамочка, не осознавая того, помогает малышу. Таким образом, необходимо улучшить кровоток и гипертензия самостоятельно исчезнет.
Нарушение кровотока в маточных артериях – это когда значение ИР, ПИ или СДО больше нормы.
Пульсационный индекс (ПИ) маточный артерий должен быть в следующих пределах.
Показатели в правой и левой маточной артерии могут незначительно отличаться друг от друга. Если оба показателя находятся в пределах нормы, то такая картина не считается негативным явлением.
Отклонение показателей кровотока от норм сразу в двух маточных артериях свидетельствует о нарушении маточно-плацентарного кровообращения. Такая ситуация требует специфического лечения – больше двигаться (регулярно ходить на плаванье или на гимнастику для беременных).
Нарушение кровотока только в одной маточной артерии свидетельствует об асимметрии маточно-плацентарного кровотока. Если беременность протекает нормально, и малыш развивается в соответствии со сроком, значит, плацента выполняет свои функции.
Следует знать, что на 18-21 неделе может наблюдаться временное нарушение кровотока в маточных артериях. Это явление объясняется тем, что адаптационный физиологический процесс инвазии цитотрофобласта окончательно ещё не завершен. Поэтому при обнаружении нарушений в маточных артериях следует провести повторное допплер УЗИ через 2-3 недели, т.е. пронаблюдать за кровотоком в динамике.
Систоло-диастолическое отношение (СДО) в маточных артериях должно быть:
Артерии пуповины (a. umbilicalis).
Для получения истинных результатов, исследование должно проводиться только в то время, когда малыш находится в состоянии покоя, и только когда его ЧСС находится в пределах 120-160 ударов в минуту. Ведь физиологически так заложено, что при повышении ЧСС происходит снижение ИР в артерии пуповины, и наоборот, при снижении ЧСС происходит увеличение ИР.
Измерение кровотока в артериях пуповины следует проводить, когда беременная лежит на спине! Оценка степени тяжести нарушения пуповинного кровотока не может быть объективной при расположении будущей мамочки «на левом боку».
Пуповина должно иметь две артерии и одну вену. Если имеется аномалия (единственная артерия пуповины), то плод может страдать от нехватки кислорода и питательных веществ, из-за чего наблюдается отставание его в массе и росте. Но бывает, что плод приспосабливается к такому существованию и не испытывает дефицита необходимых веществ.Такие детки рождаются с малым весом, но абсолютно жизнеспособными. Поэтому если имеется одна артерия пуповины и кровоток в ней не нарушен, то повода для беспокойства нет.
А вот, если кровоток в единственной артерии нарушен – следует провести стационарное лечение по улучшению кровотока и при необходимости досрочное родоразрешение (если плод будет сильно отставать в развитии).
Наибольшее распространение при оценке характера кровотока в артериях пуповины получил индекс резистентности. Показатели в обеих артериях пуповины должны быть практически одинаковы.
Нарушение кровотока в пуповине – это когда значение ИР, ПИ или СДО в артериях пуповины выше нормы.
Пульсационный индекс (ПИ или PI) артерий пуповины должен соответствовать следующим нормам:
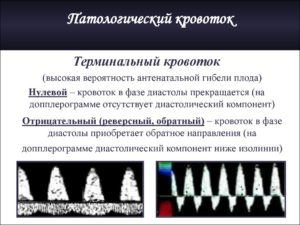
Патологической является регистрация нулевых и реверсных значений диастолического кровотока. Это значит, что плод находится в критическом состоянии.
От момента появления постоянных реверсных значений до гибели плода остаётся всего 2-3 дня, поэтому в кротчайшие сроки необходимо провести кесарево сечение, дабы спасти жизнь малышу. Это возможно лишь начиная с 28 недели, когда кроха является жизнеспособным.
Систоло-диастолическое отношение (СДО) в артериях пуповины:
Если же кровоток в пуповине нарушен, то как правило, наблюдается и задержка развития плода. Если сейчас задержки в развитии нет, а кровоток в пуповине нарушен, то потом без лечения может наблюдаться отставание плода в развитии.
Средняя мозговая артерия плода (a. cerebri media). При страдании плода наблюдается повышение значений ПИ, СДО и скорости в СМА.
Максимальная скорость (она же V max) в среднемозговой артерии плода:
Систоло-диастолическое отношение (СДО) для средней мозговой артерии:
Аорта плода. Выходит она из левого желудочка сердца, идёт вдоль позвоночника и заканчивается в нижней области живота, где аорта делится на две подвздошные артерии, которые обеспечивают кровоснабжение ног человека.
Отклонения в кровотоке аорты можно выявить только после 22-24 недели беременности.
Нарушение кровотока – это повышение значений ИР, ПИ и СДО. Критическим (говорящим о гибели плода) считается регистрация предельно низких значений вплоть до их полного исчезновения.
Изменения в аорте характеризуют степень тяжести внутриутробной гипоксии плода.
Систоло-диастолическое отношение (СДО) для аорты плода:
Венозный проток (ВП). Изучается при расширенной допплеровской оценке кровотока.
Во время исследования необходимо не принимать во внимание эпизоды икотоподобных дыхательных движений ребёнка и активного шевеления.
Для оценки венозного протока не используют индексы.
Диагностическим критерием патологического состояния плода считается наличие отрицательных или нулевых значений кровотока в фазу сокращения предсердий. Нулевые или реверсивные значения регистрируются при гипотрофии плода, врождённых пороках правых отделов сердца, неиммунной водянке плода.Даже при критическом кровотоке в артериях пуповины, но при сохранённом кровотоке в венозном протоке в фазу сокращения предсердий, возможно продление вынашивания до оптимальных сроков для родов.
Описание нарушений кровотока и их лечение
1 степень
1 А степень – нарушение кровотока в маточных артериях, тогда как в пуповине кровоток остаётся в норме.
Данная степень нарушения кровотока не опасна для плода.
Медикаментозное лечение такого состояния малоэффективно. Врачами всё же назначается терапия Актовегином и Курантилом.
Не видитесь на поводу!
На самом деле при нарушении кровотока в маточных артериях целесообразнее просто чаще гулять на свежем воздухе (дыша полной грудью) + правильно питаться + больше двигаться (пешие прогулки, специальные упражнения для беременных, зарядка по утрам, йога, плаванье). И не сидеть часами за компьютером! Вот и всё лечение.
1 Б степень – нарушение кровотока в артериях пуповины, а в маточных артериях гемодинамика в норме.
Эта степень нарушения кровотока требует приёма кроворазжижающих препаратов, чтобы избежать задержки развития и гипоксии плода.
В этом случае назначается лечение, направленное на улучшение кровообращения (препарат Плацента композитум, Курантил или Трентал). Актовегин прописывают в качестве антигипоксанта, улучшающего снабжение плода кислородом.
Также назначается анализ крови на свёртывающую способность (коагулограмма).
При повышенной свёртываемости крови необходимо принимать более сильные кроворазжижающие препараты, чем Курантил (например, гепарин или средство, в состав которого входит ацетилсалициловая кислота).
I степень нарушения не приводит к гибели плода. Ведётся систематическое наблюдение за характером кровотока (каждые 2 недели) «плюс» контроль КТГ плода (после 28 недели беременности). Помимо этого обязательно следят за артериальным давлением у беременной.
2 степень – одновременное нарушение кровотока в маточных артериях и в пуповине, не достигающее критических значений (когда в венозном протоке кровоток сохранён).
При таком состоянии в обязательном порядке назначается медикаментозное лечение в стационаре, где обеспечивается круглосуточное наблюдение за состоянием плода. Также необходимо следить за состоянием кровотока, проводя допплер + КТГ каждые 2 дня.
При II степени нарушения гемодинамики редко, но могут наблюдаться случаи внутриутробной смертности.
3 степень – критические нарушения кровотока в пуповине при сохранном или нарушенном кровотоке в маточных артериях. Под критическим нарушением понимается регистрация реверсного диастолического кровотока или вовсе его отсутствие.
III степень нарушения несёт опасность здоровью ребёнка, ведь в половине случаев наступает внутриутробная гибель малыша. Поэтому при обнаружении 3 степени нарушения кровотока необходимо экстренно провести кесарево сечение, дабы спасти жизнь малышу, ведь на такой стадии нарушения – лечение не эффективно.
Консервативные (естественные) роды при 3 степени могут привести к перинатальной гибели ребёнка.
Стоимость допплер-УЗИ в частной клинике – около 1 200 руб.
Бережная А.С.
Источник: https://zaletela.net/zdorove/dopplerometriya-pri-beremennosti-kak-i-kogda-delayut-doppler-ego-rasshifrovka-i-normy.html
Патологический кровоток что это
Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Гипертония – распространенное заболевание, которое постоянно прогрессирует. При этом отмечается такая тенденция – чем старше возраст человека, тем больше вероятность, что у него будут проблемы с сердечно-сосудистой системой, из-за чего повышается диастолическое и систолическое давление.
Но не всегда высокое и нижнее АД увеличивается одновременно. Часто повышается только один показатель, например, систолический.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения ГИПЕРТОНИИ наши читатели успешно используют Норматен. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Состояние, для которого свойственно возрастание верхнего давления, когда нижние цифры немного занижены либо нормальные – это изолированная систолическая гипертония.
При проведении исследований, выяснилось, что у людей, страдающих от такого типа заболевания, в разы повышается вероятность возникновения осложнений, связанных с сердечно-сосудистой системой, вследствие чего увеличивается риск смертности.
Ведь даже незначительное увеличение сердечного АД негативно отражается на работе сердца и сосудов.Зачастую изолированная систолическая артериальная гипертензия присутствует у пожилых людей. Такой диагноз ставится, когда показатели верхнего АД от 140 мм рт. ст. и более. При этом уровень нижнего давления меньше 90 мм рт. ст.
При протекании изолированной гипертонии важное значение уделяется не только систолическому АД, но и пульсовому давлению. Именно его показатели поднимаются, когда развивается ИСГ у молодых либо пожилых пациентов.
Причины
Несмотря на то, что артериальная гипертензия часто диагностируется у пожилых людей, она не является обязательным проявлением процессов старения, поэтому такое заболевание может развиться и у молодых людей и пациентов среднего возраста. Однако на повышение уровня АД все же часто оказывают влияние возрастные изменения, которые отражаются на работе сосудов.
Кроме того, факторы развития ИСГ могут заключаться в нейрогормональной дисфункции и гемодинамических изменениях. Так, у пожилых гипертоников артерии становятся менее эластичными и происходит отложение гликозаминогликанов, кальция, эластина и коллагена.
По этим причинам сосуды не могут реагировать на изменения должным образом. Следовательно, по мере старения организма происходят сбои в работе почек, сердца и сосудов, вследствие чего:
- понижается чувствительность адренорецепторов и барорецепторов;
- снижается сердечный выброс;
- ухудшается кровообращение в мозге;
- почечный кровоток становится менее активным.
Следует учесть, что к пятидесяти годам объем предсердий увеличивается и происходит склерозирование почечных клубочков, из-за чего в них ухудшается фильтрация. Все эти процессы неблагоприятно отражаются на показателях верхнего давления.
Изолированная систолическая гипертония бывает:
- Вторичной. Как правило, при такой форме увеличивается объем сердца. А еще она часто сочетается с недостаточностью клапанов, анемией, атриовентрикулярной блокадой и прочими болезнями.
- Первичной. Такая форма определяется в том случае, если выяснилось, что у пациента протекают заболевания, поспособствовавшие развитию гипертонии.
К основным причинам, провоцирующим появление ИСГ относят:
- Стрессы. В частности, такой фактор особенно вреден, если он сочетается с пагубными привычками и регулярным употреблением соленой, жирной и острой пищи.
- Генетическая предрасположенность. Из-за специфических анатомических особенностей затрудняется кровоток, что отрицательно воздействует на стабильность АД.
- Соленая и жирная еда.
- Малоподвижный образ жизни. Когда сосуды не нагружается в достаточной мере, то они становятся не эластичными и в условиях нагрузки не могут справляться с сильным давлением.
- Наличие других болезней. Часто показатели давления скачут, по причине наличия патологий, почек, печени, сахарного диабета и прочих заболеваний.
- Плохая экология.
Кроме того, факторы, способствующие появлению изолированной гипертонии у пожилых и молодых людей – это дефицит минералов. Так, для нормального функционирования сердцу необходим магний (препятствует формированию тромбов) и калий (выводит лишние соли и проводит импульс)
Также причины появления артериальной гипертензии часто кроются в ожирении. Зачастую лишний вес набирается из-за некорректного питания.
Когда масса больше нормы, то организму нужно немалое количество крови. При этом сосуды должны расширятся, но они не выполняют свои функции, начиная работать в интенсивном режиме в условиях высокого давления.
Курение – еще один фактор, влияющий на уровень АД. Из-за такой привычки сосуды начинают неправильно функционировать и в них образуются тромбы.
Таким образом, под влиянием вредных веществ, имеющихся в сигарете, сосуды не расширяются, а сжимаются, что оказывает неблагоприятное воздействие на всю сердечно-сосудистую систему.
на
Зачастую большинство гипертоников не ощущают симптомов, указывающих на повышение давления. Однако, при сильных скачках и повышении показателей могут возникать такие проявления:
- боль в голове;
- шум в голове;
- головокружение;
- слабость.
Иногда у некоторых гипертоников течение болезни, даже при незначительном увеличении давления, сопровождается не только болью в голое и головокружением, но и сердечными болями, нарушениями двигательной координации и ухудшением зрения и памяти.
При изолированной систолической артериальной гипертензии могут наблюдаться гипертонические кризы, для которых свойственно резкое возрастание АД (50% и более) и обострение симптоматики.
В таком случае высокие показатели держатся продолжительное время. Но иногда они снижаться сами по себе, в других ситуациях требуется лечение лекарственными средствами.
Часто проявления ИСАГ сопровождаются почечными, мозговыми и коронарными нарушениями. Кроме того, высокие показатели АД отражаются на функционировании сердечно-сосудистой системы, что в случае не лечения может привести к летальному исходу.Примечательно, что у пожилых пациентов анамнез болезни, в основном, продолжительный. Зачастую у 50% гипертоников, возрастом от 50 лет, давление увеличивается либо снижается ночью. Также нередко резкий и сильный подъем происходит в утренние часы.
Диагностика
Чтобы диагностировать изолированную гипертонию используют сразу несколько методов. Первым делом, врач опрашивает пациента для уточнения симптомов и наличия либо отсутствия сопутствующих болезней. Это необходимо, чтобы оценить факторы риска.
После проводится фискальное обследование, при котором с помощью фонендоскопа исследуется сердце. Таким способом можно определить изменение тонов в сердце и выявить в нем шумы. На основе этих данных доктор выявляет изменения, приводящие к возрастанию цифр систолического давления.
Также делается электрокардиограмма, в процессе которой на специальной ленте отображаются сердечные электрические потенциалы во времени. ЭКГ дает возможность определить, есть ли нарушения в сердечном ритме. Еще этот способ позволяет выявить гипертрофию стенки ЛЖ, что указывает на наличие гипертонической болезни.
Кроме того, для подтверждения диагноза необходимо проведение эхокардиографии, позволяющей увидеть:
- дефекты в сердце;
- изменение толщины сердечных стенок;
- состояние клапанов сердца.
Еще делается допплерография, благодаря которой оценивается состояние кровотока в артериях и венах. А для подтверждения диагноза ИСГ важно узнать, в каком состоянии пребывают мозговые и сонные артерии.
В случае надобности проводится биохимический анализ крови. С его помощью определяется содержание глюкозы и холестерина в крови.
Немедикаментозное лечение
Немедикаментозная терапия предполагает соблюдение диеты, подразумевающей ограниченное употребления соли и животных жиров. Также необходимо оптимизировать образ жизни, заключающийся в проведении антигипертензивных мероприятий, уменьшающих вероятность появления сердечно-сосудистых осложнений:
- уменьшение веса;
- ежедневные прогулки на свежем воздухе (20-40 минут);
- умеренные занятия спортом (гимнастика, плавание, езда на велосипеде);
- ограниченное употребление спиртных напитков – 30 мл спирта для мужчин и 15 мл – для женщин;
- отказ от табакокурения.
Но если такие методы не позволяют скорректировать артериальное давление нужным образом, тогда следует сочетать их с лекарственной терапией. Это поможет добиться стабильного и длительного эффекта и уменьшить дозировку антигипертензивных средств.
Медикаментозное лечение
Чтобы улучшить прогноз, необходимо подбирать препараты, влияющие на жесткость больших артерий и аорты. Таким образом, назначаются лекарства, воздействующие на патофизиологические механизмы появления изолированной артериальной гипертензии.
Для понижения АД применяются мочегонные препараты (незначительные дозы) и блокаторы кальциевых каналов. Иногда используются бета-адреноблокаторы, имеющие внутреннюю симпатомиметическую активность, и ингибиторы АПФ.
Лекарства первого ряда для терапии ИСГ – это дигидропиридиновые пролонгированные блокаторы кальциевых каналов:
- Нифедипин;
- Амлодипин;
- Фелодипин;
- Лацидипин.
Также не менее эффективными средствами являются тиазидные диуретики, применяемые в маленьких дозах (не больше 25 мг) – Гидрохлоротиазид, Индапамид. Эти лекарства обладают выраженным антигипертоническим эффектом, кроме того, они понижают риск смертности и развития сердечно-сосудистых патологий.
Чаще всего при лечении пожилых гипертоников используются мочегонные средства. Такие лекарства при гипертонии при регулярном применении снижают объем циркулирующей плазмы, улучшают эластичность больших сосудов и уменьшают ударный объем сердца. Именно благодаря такому действию диуретики считаются лучшими средствами понижения АД у пациентов, возрастом от 50 лет.
Блокаторы кальциевых каналов также часто используют для терапии изолированной систолической АГ. Эти препараты делают аорту и ее крупные ветви более эластичными, поэтому они весьма действенны при повышенном давлении.
С возрастом антигпертензивное действие этих лекарств остается прежним либо даже немного возрастает. Кроме того, дигидропиридиновые блокаторы кальциевых каналов целесообразно выбирать в качестве препаратов первого ряда еще и по тем причинам, что помимо понижения АД, они оказывают антиатеросклеротический эффект.
Такое действие обусловлено плейотропными свойствами:
- замедление пролиферации гладкомышечных клеток;
- снижение адгезии тромбоцитов;
- коррекция дисфункции эндотелия;
- способность оказывать антиагрегантное и антиоксидантное действие;
- ингибирование гиперплазии сосудов;
- способность макрофагов захватывать эфиры ХС.
Более того, преимуществом антагонистов кальция является то, что они клинически не взаимодействуют с НПВ, которые очень часто используют, если проводится лечение заболеваний суставов у пожилых пациентов.
Людям, у которых была диагностирована изолированная систолическая гипертоническая болезнь с перенесенным инфарктом миокарда и ишемией, с целью повторной профилактики развития сердечно-сосудистых осложнений назначаются бета-адреноблокаторы.
Однако, применяя такие средства важно учитывать тот факт, что возрастные изменения часто отражаются на работе сердца. Поэтому лечение бета-адреноблокаторами нужно контролировать с помощью ЧСС и ЭКГ.
Также при ИСГ можно принимать БРА и ингибиторы АПФ. Их использование вместе с антагонистами кальция позволяет предотвратить появление различных осложнений, улучшает прогноз болезни и качество жизни пациента. Но такие лекарственные группы применяют в качестве первого рядя лишь для терапии гипертонии, сопровождающейся ХСН и диабетической нефропатией.
А мужчинам пожилого возраста, у которых ИСАГ сочетается с гиперплазией предстательной железы (доброкачественной) может назначаться лечение α-адреноблокаторами пролонгированного действия. С этой целью часто применяется Доксазозин. Как идет лечение гипертонической болезни, расскажет специалист в видео в этой статье.
на
Источник: http://tahikardiya.gipertoniya-simptomy.ru/narodnye-sredstva/patologicheskij-krovotok-chto-eto/


