2 сосуда в пуповине при беременности мнение врачей
Содержание
Сосуды пуповины и синдром ЕАП: строение в норме, чем опасны отклонения на допплерометрии
А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа
Пуповина представляет собой особый орган, с помощью которого происходит связь развивающегося зародыша, в последствии – плода, с организмом матери. В норме сосуды пуповины представлены двумя артериями и веной, посредством которых происходит обмен кровью и находящимися в ней кислородом и питательными веществами.
Еще до недавнего времени узнать, как построена пуповина, сколько в ней сосудов и есть ли другие аномалии было возможно только после рождения малыша путем визуального осмотра и гистологического исследования.
С внедрением и широким применением ультразвуковых методик, допплерометрии появилась возможность «заглянуть» внутрь матки еще до родов, проследить характер кровотока и анатомические особенности этого органа.
Для оценки состояния кровообращения в системе «мать-плод» большое значение имеет определение количества сосудов пуповины и особенностей кровотока по ним.
В норме врач диагностирует наличие трех сосудов, но в редких случаях он может не досчитаться одного, и тогда будущая мама начинает не на шутку волноваться.
Попытаемся разобраться, чем опасна нехватка одной из артерий, как это отразится на малыше и что стоит предпринять женщине, у которой замечена эта аномалия.
Формирование и строение пуповины
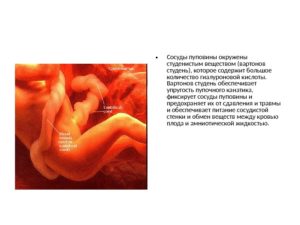
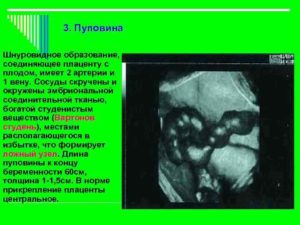
Пуповина представляет собой канатик, соединяющий плодную поверхность плаценты с брюшной стенкой плода. Основные ее компоненты – сосуды. Снаружи пуповина покрыта одним слоем эпителиальных клеток, а сосуды окружены студнеобразным веществом (вартонов студень), которое играет защитную роль, окутывая их со всех сторон.
Толщина пуповины к концу беременности достигает полутора-двух сантиметров, длина – 50-70 см, что позволяет плоду беспрепятственно совершать движения в полости матки еще до рождения, а будущая мама ощущает при этом своеобразные толчки и шевеление. Излишне длинная, равно как и короткая пуповина – признак патологии.
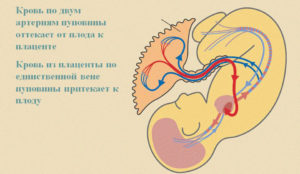
Как уже сказано выше, пуповина должна иметь две артерии и одну вену. Общепринято, что по венам движется венозная кровь с углекислотой, а по артериям – богатая кислородом и питательными компонентами артериальная кровь. С пуповиной дело обстоит несколько иначе: вена несет кровь, насыщенную кислородом, к тканям плода, а артерии уносят от будущего малыша венозную кровь.
Пупочные артерии существуют только во время внутриутробного развития.
Отходя от внутренних подвздошных, они проходят по внутренней поверхности брюшной стенки, по бокам от мочевого пузыря в виде треугольника, направляясь к пупочному кольцу, где включаются в состав пуповины. После рождения эти сосуды запустевают, и о них напоминают лишь тонкие складки брюшины с обратной стороны брюшной стенки.Пупочная вена одна, хотя изначально их закладывается две (левая редуцируется). Природой предусмотрено, что для обеспечения адекватного кровотока достаточно лишь одного сосуда, поэтому ни плод, ни мать не испытывают «неудобств» по случаю непарности вены. Пупочная вена доставляет около 80% крови в нижнюю полую вену развивающегося малыша, а оставшиеся 20% используются для кровотока в печени.
Система маточно-плацентарного кровотока
Количество крови, которое протекает по сосудам пуповины при беременности, огромно. К концу гестации плод получает по вене около 240 мл артериальной крови в минуту, такой же объем уходит по артериям к плаценте.
Около 5-20 минут после рождения ребенка кровоток по сосудам пуповины сохраняется, и в это время возможен забор ее для исследования и других целей (приготовление лекарств, например), однако уже в процессе родов под влиянием выброса гормона окситоцина сосуды пуповины начинают запустевать, и орган быстро атрофируется за ненадобностью.
Диагностика состояния пуповины
Наиболее достоверные сведения о состоянии пуповины и ее сосудов можно получить при ультразвуковом исследовании с цветным допплеровским картированием.
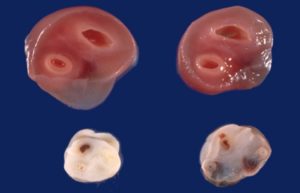
Поперечный «срез» пуповины показывает наличие более крупного сосуда – вены, и меньшего по диаметру – артерии. Количество сосудов оценивают по продольному изображению.
Данные о числе сосудов можно получить уже к концу первого триместра, примерно на 12 неделе, когда женщина направляется на первое скрининговое исследование.
На точность диагностики количества сосудов пуповины могут оказать влияние разные факторы: невозможность хорошей визуализации органа в слишком ранние сроки или накануне родов, малое количество околоплодных вод, более одного плода в матке, лишний вес у беременной женщины. Немалую роль играет и квалификация врача, проводящего исследование.
Где норма, а где – патология?
Примерно к 21 неделе гестации все беременные женщины направляются на допплерометрическое исследование, которое позволяет оценить не только анатомические особенности плода, плаценты, пуповины, но и особенности кровотока (скорость, число сосудов, аномалии). Часто врачи не удосуживаются объяснить пациентке хотя бы вкратце результаты анализа, поэтому будущие мамы штудируют литературу и интернет в поисках ответов.
В норме на любом сроке беременности пуповина имеет 3 сосуда. Получив на руки такое заключение, женщина может успокоиться – кровоток в порядке (конечно, если других аномалий не обнаружено). В части случаев врач УЗ-диагностики не обнаруживает в пуповине одной артерии, тогда в заключении будет указано, что сосудов всего два – одна вена и одна артерия.
При недостаточном количестве сосудов пуповины специалистам придется разобраться, аномалия носит изолированный характер или сочетается с другими пороками, что нередко встречается при этом типе патологии. Некоторые женщины отмечают, что количество сосудов при УЗИ в разные сроки отличается, а это создает еще больше вопросов, непонимания и ненужного волнения для будущей мамы.
Заметим, что число сосудов не должно меняться в течение всей беременности, поэтому вывода два: либо одна из артерий по какой-то причине перестала функционировать, либо на каком-то из исследований была допущена ошибка, и нужно еще раз «пересчитать» сосуды, желательно – у грамотного и опытного врача, который рассеет все сомнения.
Два сосуда в пуповине: стоит ли волноваться?
Загадочная аббревиатура ЕАП в заключении врача означает наличие единственной артерии, то есть обнаружено 2 сосуда в пуповине.
Такая патология встречается примерно в 0,5-1% случаев нормально протекающих беременностей, а при многоплодии показатель достигает 5%.
Около трети плодов при таком изменении пуповины, сочетающемся с другими аномалиями строения, имеют большую вероятность наличия тяжелой хромосомной патологии, поэтому женщина нуждается в расширенном обследовании, в том числе – у генетика.
Причины патологии до сих пор не ясны, но исследования показывают, что недостаток сосудов пуповины чаще встречается среди женщин, больных сахарным диабетом, а также у темнокожих жительниц Земли. Возможно влияние и внешних неблагоприятных факторов, способствующих всевозможным отклонениям в формировании плода, плаценты и пуповины.
Чем грозит наличие двух сосудов в пуповине – самый главный вопрос, беспокоящий беременную женщину, ведь любая мать желает произвести на свет здорового малыша. В такой ситуации важно исключить другие пороки развития, которые и определяют дальнейший прогноз и тактику ведения беременности.
Если недостаток одной из артерий пуповины – единственная аномалия, которую врачи видят при многократных УЗИ, а хромосомные отклонения не подтверждены дополнительными исследованиями (кордоцентез, амниоцентез), то поводов для беспокойства нет. До 90% беременностей с ЕАП в изолированном виде заканчиваются благополучно рождением здорового ребенка.
Конечно, до конца гестации нужно регулярно контролировать кровообращение, но, как показывает практика, даже одного сосуда вполне достаточно, потому что он способен взять на себя двойную нагрузку. Лишь у каждой десятой женщины с аномалией сосудов пуповины возможно рождение маловесного ребенка, но на его дальнейшем развитии это, скорее всего, никак не отразится.
Женщинам с изолированной ЕАП рекомендовано дополнительное допплерометрическое и ультразвуковое исследование состояния плода в сроке 28 недель, чтобы исключить возможную задержку развития. Если кровоток и скорость роста малыша соответствуют средней норме, то беременность развивается правильно, а задержка внутриутробного развития исключается.
Как говорится, все бы хорошо, но изолированный порок с наличием 1 сосуда в пуповине артериального типа регистрируется всего лишь у 7% женщин, остальные же случаи приходятся на сочетанную патологию, поэтому значительно более опасным вариантом развития событий считается тот, когда при ЕАП на УЗИ обнаруживаются другие структурные отклонения у плода. Особенно часто при этом наблюдаются пороки развития сердца, сосудов и мочеполовой системы.
Также установлено, что недостаток левой пупочной артерии чаще сопровождается другими пороками со стороны эмбриона, нежели недоразвитие правой артерии, хотя причины такого явления точно неизвестны.
Патология, сочетающаяся с единственной артерией в пуповине:
- Пороки развития сердца;
- Аномалии мочеполовой системы;
- Недоразвитие костей скелета, черепа;
- Трисомия по 21 паре хромосом (синдром Дауна);
- Выкидыши и внутриутробная гибель плодов.
Что делать, если в пуповине не хватает сосуда?
Итак, подводя итоги выше сказанному, отмечаем, что аномалия числа сосудов пуповины может быть изолированной, без других нарушений у формирующегося плода, и сочетанной с другими пороками, вероятность чего довольно высока.
При изолированном пороке пуповины будущей маме следует успокоиться и своевременно проходить все исследования, включающие дополнительный ультразвуковой контроль. Если других отклонений нет – значит, малыш развивается правильно, кровоток адекватен, и дополнительные обследования, включая кордоцентез и консультация генетика, не требуются.
При обнаружении отклонений со стороны плода на фоне ЕАП, показано тщательное обследование:
- Дополнительные УЗИ с допплерометрией в разные сроки гестации;
- Кордоцентез и кариотипирование для поиска хромосомных мутаций;
- Консультация генетика.
В случае тяжелых пороков решается вопрос о прерывании беременности, но стоит помнить и о более высокой частоте спонтанных выкидышей и мертворождений при такой аномалии. Детская смертность при тяжелых анатомических дефектах в строении органов в раннем возрасте, по некоторым данным, достигает 10-14%.
При любой патологии сосудов пуповины нужно, в первую очередь, обращаться к врачу, а не искать ответы на сомнительных детских сайтах и форумах в интернете или среди знакомых мамочек, «знающих все» о беременности.
Конечно, у большинства изолированная ЕАП протекает благоприятно, о чем свидетельствует рождение большого числа здоровых малышей, но чтобы быть уверенной в благополучии своего ребенка, стоит пройти все необходимые при этом диагнозе обследования.
Вывести все публикации с меткой:
Источник: https://sosudinfo.ru/arterii-i-veny/sosudy-pupoviny/
Единственная артерия пуповины – какие могут быть последствия для будущего ребенка
Аномалия строения пуповины, когда вместо двух артерий формируется одна, называется единственная артерия пуповины.
Пуповина является основной магистралью, обеспечивающей приток крови с жизненно необходимыми для плода веществами, микроэлементами и кислородом от матери и выведение отработанной крови.
Она соединяет плаценту (детское место) с передней брюшной стенкой плода и состоит из трех сосудов, покрытых специальной защитной оболочкой (вартонов студень).
Через пупочную вену плод получает кислород и все питательные вещества, необходимые для его нормального развития.
Две пупочные артерии осуществляют отток крови насыщенной углекислым газом и продуктами обмена обратно к плаценте.
Поэтому наличие особенностей строения или аномалии пуповины имеют большое влияние на жизнеспособность и динамику развития плода, а также на исход беременности.
Что такое единственная артерия пуповины плода?
Единственная артерия пуповины – это аномалия строения пуповины, когда вместо двух артерий формируется одна.
Отсутствие одной пупочной артерии бывает:
- врожденная аплазия – изначальное отсутствие одной артерии в пуповине;
- атрофия артерии – патология возникает в процессе беременности, в результате полного прекращения функционирования сосуда.
Единственная артерия пуповины плода считается достаточно распространенной патологией:
- 1 случай из 200 одноплодных – 0,5% ;
- 1 из 20 многоплодных беременностей – 5%.
Причины возникновения этой патологии
В акушерстве эту аномалию пуповины определяют как синдром единственной пупочной артерии («single umbilical artery»).
Вероятность его появления увеличивается:
- при сахарном диабете;
- при многоплодной беременности;
- при патологии почек, печени, сердца и сосудов у будущей маме.
Причины развития синдрома единственной артерии пуповины – это состояния и факторы, которые отрицательно влияют на закладку сосудов и дифференцировку тканей на ранних этапах внутриутробного развития.
Причины появления аномалий сосудов пуповины до конца не изучены, но наиболее частыми предрасполагающими и провоцирующими факторами являются:
- хромосомные нарушения (аберрации);
- тяжелые соматические и инфекционные заболевания будущей матери в первом триместре беременности;
- интоксикации;
- сахарный диабет;
- вредные привычки (курение, злоупотребление алкоголем, прием наркотических и других сильнодействующих препаратов);
- воздействие радиации, неблагоприятная экологическая обстановка, профессиональные вредности на производстве;
- многоплодная беременность.
Наиболее опасным периодом внутриутробного развития с высоким риском для возникновения врожденных сосудистых аномалий плаценты считается 6-9 неделя гестации – период формирования будущей плаценты.
Атрофия функционирующей артерии пуповины может возникать:
- при тромбозах;
- при сдавлении ее опухолью (тератома, гемангиома) или гематомой;
- при появлении узлов одной артерии.
Эти состояния возникают крайне редко под влиянием нескольких патологических факторов и требуют постоянного динамического контроля состояния плода и будущей матери.
Симптомы и диагностика единственной артерии пуповины
Клинические признаки наличия этой аномалии в большинстве случаев отсутствуют, а диагностика осуществляется инструментальными методами обследования:
- скрининговые (плановые) или срочные УЗИ;
- доплерометрия – определение основных показателей кровотока в пуповине.
Определить наличие данной патологии можно на 20-21 неделе беременности путем ультразвукового обследования пуповины в поперечном сечении.
Диагностика проводиться при полном мочевом пузыре.
При обнаружении патологии назначается дополнительное обследование – доплерометрия для уточнения отсутствия ослабления кровотока.
После выявления сосудистой аномалия пуповины у плода – необходим постоянный контроль течения беременности до момента родов.Проводятся повторные регулярные допплерометрические обследования, чтобы своевременно диагностировать изменение кровотока в артерии пуповины и избежать осложнений состояния плода.
Последствия и осложнения при выявлении этой аномалии
В 70% случаев это состояние не оказывает отрицательного влияния на внутриутробное и послеродовое состояние ребенка – единая артерия полностью справляется с повышенной нагрузкой и диагностирование этого порока в большинстве случаев не является поводом для беспокойства.
И все же в 25-30% случаев эта аномалия развития пуповины может сочетаться с другими пороками развития и генетическими нарушениями:
- хромосомные болезни;
- врожденная патология сердца и сосудов;
- пороки мочевыделительной системы;
- аномалии органов брюшной и грудной полости.
Поэтому при диагностировании единственной артерии пуповины необходимо провести комплексное обследование плода для исключения наличия других аномалий.
При этом важно помнить, что изолированный синдром единственной артерии пуповины не является показанием к прерыванию беременности и не считается маркером синдрома Дауна и других хромосомных заболеваний.
Но сочетание этой патологии с другими пороками развития имеет высокий риск для жизни и дальнейшего развития ребенка.
Последствия сочетанных пороков развития:
- внутриутробная гибель плода (замершая беременность);
- задержка внутриутробного развития (ЗВУП);
- хроническая внутриутробная гипоксия плода;
- внутриутробная гипотрофия.
Ведение беременности при наличии единственной артерии пуповины
Наиболее важными моментами при наличии синдрома единственной пупочной артерии считаются:
- Постоянный динамический контроль течения беременности акушером – гинекологом;
- Полное обследование беременной и плода при первичном обнаружении патологии.
Необходимые дополнительные инструментальные исследования:
- дополнительное УЗИ на 28 неделе и плановое обследование на 32-34 неделе беременности;
- доплерометрия.
При любых патологических изменениях состояния будущей мамы, нарушениях кровотока в сосудах пуповины или определении признаков задержки внутриутробного развития плода – рекомендуется нахождение беременной в стационаре под круглосуточным наблюдением специалистов.
Правильная тактика поведения беременной при данной патологии
Многие беременные женщины после диагностирования данной аномалии находятся в растерянности: не знают, что делать и как эта патология может повлиять на внутриутробное развитие и здоровье малыша в будущем.
Прежде всего, нужно успокоиться и уяснить, что единственная артерия пуповины выполняет повышенную нагрузку, а лишние переживания, тяжелая работа и стрессы крайне отрицательно воздействуют на кровоток.
Поэтому очень важно:
- соблюдать определенный режим дня;
- полностью исключить любые психоэмоциональные перенапряжения;
- освободиться от выполнения тяжелой работы, подъема тяжестей;
- гулять на свежем воздухе;
- не допускать развития запоров.
В большинстве случаев одна артерия пуповины редко влияет на здоровье ребенка в будущем, а рождение малыша с отклонениями развития при диагностировании данной аномалии развивается крайне редко.
При выполнении всех рекомендаций специалистов и постоянном контроле состояния плода – для дальнейшей жизни ребенка количество артерий пуповины не имеет никакого значения.
врач – педиатр Сазонова Ольга Ивановна
Сохранить
Источник: https://www.malyshzdorov.ru/edinstvennaya-arteriya-pupovinyi-kakie-mogut-byit-posledstviya-dlya-budushhego-rebenka/
2 сосуда в пуповине при беременности мнение врачей: как передается, признаки и лечение, причины и диагностика, таблетки
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
В медицинской практике под нормой вариабельности сердечного ритма плода подразумевают изменение амплитуды сердца в меньшую или большую сторону.
В идеале, когда ребёнок не спит, норма составляет 130–190 ударов в 60 секунд. Если же плод находится в состоянии спокойствия, то норма составляет 120–160 ударов в 60 секунд.
Этот показатель рассчитывают на основании данных, собранных при проведении десятиминутной кардиотокографии.
Показания к проведению кардиотокографии
Данное обследование первый раз проходят в 30 недель при условии, что беременность протекает нормально. До родов проводится ещё 2-3 сеанса кардиотокографии, чтобы точно исключить вероятность развития каких-либо сердечных патологий. Если же у женщин обнаруживают одно из перечисленных ниже отклонений, процедуру проводят в более ранние сроки:
- гестоз на запоздалых сроках;
- несовместимость резус-факторов ребенка и матери;
- выкидыши и преждевременные роды в анамнезе;
- аборты в анамнезе;
- слишком большое или недостаточное количество околоплодных вод;
- хронические патологии внутренних органов и сердечно-сосудистой системы;
- инертность плода;
- затруднённый плацентарный ток крови.
Сама процедура довольна проста. Женщина должна лечь на левый бок. С противоположной части врач фиксирует датчик тензометра.
Датчик ультразвука прикладывают к передней части живота, где лучше всего можно прослушивать сердечный ритм ещё не рождённого ребенка. Врач сказу сообщит о том, хороший или плохой результат дало обследование.
В последнем случае необходимо обратиться к акушеру-гинекологу или к специалисту из женской консультации.
Какой бывает вариабельность сердечного ритма?
Вариабельность сердечного ритма у плода демонстрирует изменение амплитуды сердечных колебаний. Выделяют четыре разновидности отклонений:
- Монотонный/немой ритм. Наблюдается превышение среднего числа сокращений на 5 единиц.
- Легкий ундулирущий ритм. Разница между средним числом сокращений увеличивается до 10 ударов.
- Ундулирующий. Отклонения амплитуды составляют 15 ударов.
- Сальтаторный. Разница увеличивается до 30 и более ударов.
Нормальным считается, когда вариабельная амплитуда изменяется от 9 до 25 ударов в 60 секунд. Отклонения от настоящих значений говорят о том, что присутствует сердечная гипоксия у плода. При пограничных результатах, т.е.
когда разница составляет 7 или 27 ударов в 60 секунд назначают повторное обследование. Также играет роль то, в какую сторону обращена вариабельность ритма. Учащение сердцебиения говорит о том, что малыш реагирует на стресс или схватки.
Со снижением амплитуды не всё так просто.
Децелерации чаще всего вызваны схватками. Провоцирует уменьшение сердечной амплитуды чрезмерное давление на пуповину, движение плода по каналу или различные нарушения маточного кровообращения. Акцелерации или учащенное сердцебиение является реакцией плода на стресс. Во время родов они считаются относительно нормальными, но после появления ребенка на свет должны пройти.
Некоторые женщины считают, что схватки появляются только перед родами, но это не так. В норме они присутствуют постоянно, т.к. матка реагирует на любые движения малыша.
По мере увеличения срока растет количество самопроизвольных сокращений. В норме сердцебиение плода должно оставаться нормальным либо могут возникать редкие децелерации или акцелерации.
Если же они наблюдаются частые отклонения в ритме, то пациенту направляют на более тщательной обследование.
Причины нарушения сердцебиения после родов
Аритмия у новорожденных в 80% случаев развивается ещё до появления на свет. Во время ультразвукового обследования беременной женщины обнаруживают отклонения в сердечном ритме плода, а затем они проявляются у уже рожденного малыша. Существует несколько факторов, провоцирующих появление аритмии у новорождённых:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- поражения сердца врожденного и приобретенного типа;
- различные сердечные опухоли;
- болезни, передающиеся от матери к ребёнку или оказывающие влияние как на материнский, так и на детский организм (сахарный диабет, проблемы в работе щитовидной железы);
- нарушения метаболизма;
- болезни ЦНС и ВНС, спровоцированные травмами при родах или недостатком воздуха во время беременности.
Также весомым фактором в формировании нарушений сердечного ритма является генетическая предрасположенность. Малыши, которые родились немного раньше срока, обладают менее стабильной сердечно-сосудистой системой, поэтому у них могут наблюдаться аритмии.
Как проявляется аритмия у новорожденных?
Аритмия у плода диагностируется по результатам кардиотокографии, а проблемы с сердцебиением у уже родившегося малыша определяют по некоторым внешним признакам. К ним относят:
- бледность кожных покровов;
- быструю утомляемость;
- одышку;
- плач без каких-либо видимых причин;
- беспокойство;
- сильная слабость;
- различные нарушения сна;
- проблемы с пульсом.
Конкретный перечень симптомов зависит от разновидности патологии. У малыша может быть, как небольшая слабость, так и кратковременная остановка сердца.
До и после рождения аритмия часто свидетельствует о том, что ребенок является носителем определенных сердечных патологий и хронических заболеваний, отрицательным образом сказывающихся на общий обмен веществ.
Наиболее распространенными среди недугов считаются врожденные сердечные пороки и опухоли.
Методы диагностики проблем с сердцебиением у новорожденных
Главным в постановке диагноза считается УЗИ до родов. Если во время скрининга были обнаружены различные сердечные аномалии, то врачи могут говорить с вероятностью в 90% об аритмии. Также применяются следующие способы аппаратной диагностики отклонений в сердцебиении у малышей:
- Аускультация. Врач выслушивает звуки, издаваемые органом в процессе работы.
- ЭКГ. Проводятся, когда есть подозрение на аритмию. Помогает определить вид отклонения и характер изменений, имеющихся в сердечной мышце.
- Холтеровское мониторирование. Представляет собой суточное наблюдение за ребенком. Учитывают общее самочувствие ребенка, количество его пробуждений за ночь и другие особенности его жизнедеятельности.
Если доктора заметили признаки аритмии, ребенка поместят в кардиологическое отделение под наблюдение кардиологов. При отсутствии лечения данной сердечной патологии в худшем случае она может привести к смерти младенца или инфаркту миокарда.
Как лечат нарушения сердечного ритма у новорожденных?
В домашних условиях вылечить аритмию не получится. Данное заболевание является очень серьёзным и требует компетентной медицинской помощи. Малыш должен находиться под наблюдением кардиологов. Лекарственные препараты назначают, если существует серьёзная угроза для жизни ребёнка. Если существует причина, спровоцировавшая развитие аритмии, доктора приступают к её устранению.
Все медикаменты подбираются индивидуально. Серьезные нарушения сердечного ритма лечатся дольше, чем небольшие отклонения от нормы. На операцию малыша направляют, если лекарства не оказывают необходимого эффекта или патология является потенциально опасной для жизни. Родителям ребенка не следует паниковать, если их малыша направляют на операцию.
В чём заключается профилактика болезни?
В период беременности женщина должна посещать врача. Не стоит пренебрегать УЗИ. Именно с помощью этого обследования можно выявить любые отклонения в развитии плода на начальных сроках беременности.
Также необходимо придерживаться здорового образа жизни. Сразу после родов нужно показать младенца кардиологу.
Если у ребенка диагностирована легкая форма аритмии, для него врач составит индивидуальный план прививок.
Источник: http://simptom.lechenie-gipertoniya.ru/gipertoniya/2-sosuda-v-pupovine-pri-beremennosti-mnenie-vrachej/
2 сосуда в пуповине при беременности мнение врачей — Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Какие рекомендуется принимать витамины при гипертонии? При наличии даже полной картины заболевания, интуитивных ощущениях не рекомендуется назначать лечение себе самому.
Существуют компетентные врачи, имеющие высшее образование и большой опыт работы с людьми с аналогичными диагнозами и призванные улучшать их состояние.
От неправильного приема (даже витаминов) может серьёзно пострадать сердце, ухудшиться состояние сосудов и крови.
Калий и магний – основа в борьбе с гипертонией
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Дефицит такого элемента, как калий, образуется из-за потребления кофе и продуктов, содержащих кофеин, а также снижающих давление травяных отваров и настоек. Восстановить в некоторой степени помогает калиевая диета.
Богатыми на калий продуктами являются:
- бананы;
- картофель отварной;
- белокочанная капуста;
- сушёные плоды шиповника;
- сушёная слива;
- курага;
- томаты.
Но этого недостаточно. Так как в повседневной жизни не всегда удаётся избежать потребления вредных компонентов напитков или еды; пищеварительная система может давать сбои и микрофлора кишечника может быть нарушена приёмом лекарств (гликозидов).
Поэтому рекомендуют дополнительный источник калия в таблетках:
- хлористый калий;
- Аспаркам;
- поливитаминные комплексы с высоким содержанием этого вещества.
Калий и натрий участвуют в жизнедеятельности отдельной клетки в структуре сосуда. При нарушении баланса в сторону уменьшения калия (и увеличения натрия) сосуды сужаются на клеточном уровне. Поэтому калий необходим при лечении проблем повышенного давления.
В сочетании с калием микроэлемент магний, который способствует расширению просвета сосудов, делает стенки более эластичными и предотвращает перепады давления, расслабляя мускулатуру сердечной мышцы, действует благотворно на клетки центральной нервной системы.
Магний помогает:
- Лучшему всасыванию калия и кальция в организме за счет улучшения кровообращения.
- Нормализации кровяного давления. Недостаток этого элемента зачастую и является причиной гипертонической активности.
- Снижению возбудимости и тревожности.
- Нормализовать функции желудка, улучшить процесс переработки пищи.
- Снизить уровень холестерина, избавиться от их наложений в стенках сосудов.
- Нормализовать ритм сердечных сокращений.
- Улучшить работу мозгового кровообращения, повышает настроение.
Сульфаты магния назначаются в виде инъекций при гипертонических приступах.
При всех положительных моментах препараты магния не рекомендуется принимать длительное время, так как в основном мы получаем его соли. Им богаты бобовые, грецкие орехи, миндаль, пшеница, гречневая каша. Но дополнить рацион нужно препаратами с магнием.
Существует мнение врачей, что магний может заменить фармакологическую терапию и восстановить нормальное давление. Но для гипертоников названа конкретная суточная доза (в основном рекомендуют не менее 400 мг) чистого микроэлемента.
Кальций
Это вещество отвечает за быстроту психомоторных реакций, проведение нервных импульсов от отделов головного мозга к жизненно важным органам; кальций необходим для свёртывания, уменьшает проницаемость тканей каналов, по которым бежит кровь.
Половина вещества поступает из молока, творога и других молочных ингредиентов; овса, фруктов.
Лучше всего он впитывается в ткани организма вместе с витамином D. Препараты, такие как: кальция глюконат, кальция цитрат, кальций D3 обеспечивают наибольший процент поступления кальция к сердцу и сосудам. Кальций в сочетании с магнием также эффективное средство для снижения давления и улучшения кровообращения. Меньше всасываются карбонаты и хлориды кальция.Избыток этого вещества ведёт к проблемам его усвоения и блокировке кальциевых каналов в сердце. Поэтому должны быть веские причины его принимать. Например, ломкость сосудов, склонность к кровотечениям, образующиеся без причины синяки на теле свидетельствуют об отмене препарата. Если придерживаться дозировки по совету врача, то можно избежать проблемы сужения сосудов.
Витамин С
Назначается всем людям с проблемами крови и сосудов. Он содержится во всех овощах и фруктах, особенно богаты им лимоны, клюква, яблоки, виноград чёрный, гранат, апельсины, изюм.
Кроме того, врач может назначить синтетический витамин С в таблетках, порошках, шипучих таблетках; аскорбиновую кислоту. Эффективны и поливитаминные препараты с высоким содержанием витамина.
Именно серьёзная дозировка помогает быстро победить болезнь, а другие компоненты поливитаминного комплекса обеспечивают его эффективную усвояемость.
Витамины Е, РР
Необходимым элементом для синтеза белка является витамин Е. Он необходим для нормального обмена органических веществ во всей кровеносной системе. Может быть назначена самая высокая дозировка препарата в 400МЕ, что соответствует одной капсуле, принимается один раз в день.
Представлен в виде раствора в масле. Кроме искусственно синтезированного, это вещество встречается в рыбьем жире, собственно белой рыбе, в лососевых; сырых маслах (оливковое, соевое, подсолнечное), пшеничная каша на воде.
В аптеке он представлен ацетатом токоферола, аевитом, входит в состав мультивитаминов.
Витамин РР (В3) противогипертонической терапии по-другому называют никотиновой кислотой, ниацином. Никакого отношения к сигаретам он не имеет. Содержится в чёрной смородине, чёрном чае, пивных дрожжах и бобовых культурах. Снижает уровень холестерина, устраняет спазмы, возобновляет окислительно-восстановительные процессы в организме.
Эти витамины нужны для того, чтобы мелкие сосуды стали более прочными, чтобы предотвратить их преждевременный разрыв. Также «Е» влияет на снижение тонуса мышц, в том числе сердечных, предотвращает появление венозных тромбов.
Курс лечения определяет лечащий доктор. Лучше усваивается вместе с сырыми маслами.
Витамин А
Основным проводником всех витаминов в кровеносную систему является ретинола ацетат (витамин А). Им насыщены яйца, мясо, сливочное масло, молоко коровье непастеризованное, морковь (бета-каротин).
В организме этот витамин имеет свойство накапливаться в жировой ткани, поэтому его потребление должно быть минимальным. При беременности его следует вовсе исключить.
Повышение давления, спазмы сосудов ведут к обострению гипертонии. Чтобы её вылечить, нужны не только дорогие препараты, но и большие дозы витаминов, микроэлементов, жирных кислот, овощей и фруктов. И, как показывает практика, витаминная терапия при грамотном применении способна заменить медикаментозную особенно в начале пути заболевания.
Чем опасна ВСД во время беременности и как с ней бороться?
От приступов вегетососудистой дистонии, по медицинской статистике, страдает в разной степени каждая 3 из 4 женщин.
ВСД при беременности негативно влияет на вероятность нормального протекания периода вынашивания, родов и на здоровье младенца, особенно если женщина испытывала приступы панических атак до зачатия. Проблема усугубляется:
- по причине изменения гормонального фона;
- из-за синдрома отмены транквилизаторов и антидепрессантов.
На плод действуют все патологии, которые переживает беременная мать, особенно это относится к первым 12 неделям, когда закладывается нервная система будущего младенца.
Чтобы смягчить возможные последствия приступов ВСД, необходимы меры, ограждающие плод в матке от любых расстройств. К таким мерам относится и лечение сопутствующих заболеваний.
Основные симптомы
Вегетососудистая дистония при беременности проявляется большим количеством симптомов.
Беременная женщина с ВСД жалуется на следующие расстройства:
- скачки кровяного давления (если патология протекает по гипертоническому типу);
- длительное состояние пониженного давления (при неврологическом расстройстве по гипотоническому типу);
- сбои в сердечном ритме в форме аритмии и тахикардии;
- боли в сердце разного типа — от колющих до сжимающих;
- одышка, чувство стеснения в груди;
- озноб, потливость;
- беспокойный сон;
- головокружение, короткие обморочные состояния;
- тревожность, апатия, депрессия;
- страх потерять ребенка.
Пиком неврологического сбоя в организме становится паническая атака — состояние, когда человек не в состоянии контролировать ни свой организм, ни восприятие ситуации. В этом случае проявления ВСД при беременности становятся более острыми и напряженными:
- Внезапные скачки артериального давления в пределах от 90/50 до 175/120 в течение 1-3 минут.
- Судорожные сокращения мышц.
- Нарушение ритма сердцебиения в форме аритмии и тахикардии (до 150 ударов/мин).
- Симптомы гипервентиляции легких — чувство нехватки воздуха, удушья.
- Приливы жара к кончикам пальцев, будто руки горят в огне (выброс адреналина).
- Дрожь.
- Сильный страх смерти, что приводит к еще большему стрессу.
- Слабость во всем теле до ощущения полного изнеможения.
- Спазмы мышц тела, кишечного тракта, желудка с явлениями диареи и рвоты.
- Отказ от еды с признаками спазма пищевода.
- Сильное головокружение, потеря сознания.
- Невозможность заснуть.
Профессиональные врачи-неврологи и психотерапевты понимают, что ВСД и беременность — сочетание неблагоприятное. Крайне опасен резкий подъем давления, который приводит к геморрагическому инсульту.
Повышение тонуса матки при материнском стрессе во время панической атаки может спровоцировать выкидыш.
Опасны частые аритмии по причине риска образования тромбов в коронарных сосудах и ишемического инфаркта.Приступы панических атак истощают нервную и сосудистую системы, ослабляют женщину до состояния астении (сильная мышечная слабость, повышенная утомляемость). А будущей матери нужны силы для вынашивания плода и для родов.
Влияние ВСД матери на ребенка
ВСД при беременности оказывает прямое влияние на плод.
Постоянное пониженное давление и астения у матери свидетельствуют о том, что расстройство протекает по гипотоническому типу и приводит к следующим патологиям:
- Развитие дефицита железа у плода.
- Плацентарная недостаточность с нарушением кровотока, что вызывает дефицит кислорода в клетках у ребенка (угроза ишемии головного мозга, внутриутробной гибели).
- Недонашивание беременности.
- Рождение младенца с дефицитом веса, слабым иммунитетом, задержкой психического развития.
При повышенном давлении возникают расстройства по гипертоническому типу, приводящие к патологиям:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Развитие позднего токсикоза с эклампсией беременных (судорожные припадки с дальнейшим коматозным состоянием и тяжелыми изменениями в нервной системе).
- Нарушение кровотока в плаценте с негативными последствиями для ребенка.
- Внутриматочные кровотечения, раннее отслоение плаценты.
- Гибель ребенка в родах.
Когда дистония и вынашивание ребенка протекают одновременно, прогноз течения обоих состояний предсказать трудно.
Лечение
ВСД и беременность — такое состояние требует правильной схемы лечения женщины, страдающей от кризов.
Применение транквилизаторов, антидепрессантов само по себе опасно для беременных женщин. Их использование в лечении допускается, но только по жизненным показаниям, короткими курсами с тщательным подбором.
Возможности психотерапии
Психотерапия в период вынашивания ребенка — наиболее действенный и безопасный метод лечения вегетососудистых расстройств и кризов. Рекомендации докторов меньше нервничать и гнать дурные мысли — некомпетентны, поскольку самостоятельно подавить страхи, избавиться от стресса сложно не только женщинам в этом периоде, но любому человеку, включая самих врачей.
Специалист помогает женщине понять причины этой патологии и научить справляться с симптомами, облегчая состояние.
Лечение, проводимое психотерапевтом:
- Не требует применения лекарств.
- Не вызывает негативных побочных эффектов.
- Имеет высокую результативность.
ВСД — это неконтролируемый невроз, сопровождаемый серьезными физиологическими и психическими расстройствами, уже не мнимыми, а действительными.
Сегодня существуют следующие методики психологической помощи при ВСД:
- EDMR-терапия (техника десенсибилизации и переработки движением глаз — метод ДПДГ).
- Стратегическая психотерапия великого психотерапевта Милтона Эриксона с использованием гипнотических практик.
Эти и другие современные и испытанные способы лечения помогут будущим матерям при ВСД. Однако результативность метода зависит от опыта и профессионализма врача. В большинстве случаев все, что нужно — это несколько психотерапевтических сеансов, подкрепленных дополнительными рекомендациями:
- Правильное дыхание, исключающее гипервентиляцию легких, способ дыхания «в мешок».
- Подключение упражнений по релаксации.
- Сдвиг рациона питания в сторону любимых блюд, улучшающих общий неврологический фон.
Психотерапевты утверждают, что полноценная беременность и ВСД совместимы, но следует вовремя обратиться за помощью.
Источник: http://krov.giperton-med.ru/gipertoniya/2-sosuda-v-pupovine-pri-beremennosti-mnenie-vrachej/