Вес плаценты при родах
Содержание
Послед – что это такое, методы отделения

статьи:
Роды – это сложный и ответственный период не только для матери и ребёнка, но и для врачей. Родовой процесс делится на 3 этапа: подготовка, потуги и роды ребенка, отделение последа.
Третий этап очень важный, так как от него зависит здоровье новоиспечённой матери. В идеале «детское место» должно отелиться своевременно и полностью, если этого не происходит, то врачи прибегают к ручному его изгнанию.
Любые аномалии последа провоцируют воспалительный процесс и сильное кровотечение.
Послед – описание и строение органа
Послед (детское место) – это эмбриональный орган, который существует только в период вынашивания ребёнка. Это очень важный орган, который обеспечивает питание, дыхание и нормальное развитие эмбриона. Кроме того, послед защищает ребёнка от разного рода вредного воздействия. Вопрос, о том, как выглядит послед, интересует многих.
Внешне орган напоминает лепёшку, а внутри него находится мембрана, которая соединяет кровеносную систему матери и эмбриона. Состав последа:
• Плацента
• Пуповина
• Мембрана (водная, ворсистая, децидуальная). Ворсинки хориона, прикреплённые к матке, формируют плаценту. Плацента со всеми оболочками – это и есть послед.
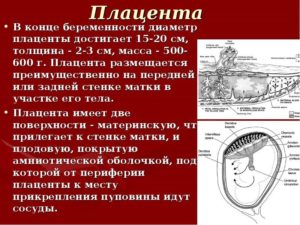
Плацента имеет 2 поверхности: наружную и внутреннюю. Наружная (материнская) примыкает к стенке матки, состоит она из долек (от 15 до 20 штук), которые сверху покрыты серой мембраной. Каждую дольку пронизывают ворсинки, через которые проходят сосуды. Внутренняя (плодовая) поверхность прилегает к плодному яйцу, а сверху её окутывает водная мембрана.
Плодовую поверхность покрывают кровеносные сосуды, которые устремляются к корню пупочного каната, прикреплённого в центре внутренней поверхности плаценты. Изнутри матка покрыта 3 оболочками: материнская (децидуальная), плодовая (хорион), внутренняя (амнион). Внутри амниона находится околоплодная жидкость, в которой плавает эмбрион.
Вокруг сосудов находиться зародышевая ткань (вартоновый студень), которая защищает их от сдавливания тканями. Околоплодная жидкость заполняет плодное яйцо и защищает эмбрион от травмирования. Послед полностью сформирован на 16 неделе беременности, а с 36 недели он начинает стареть. Если беременность протекает нормально, то масса плода составляет от 3.3 до 3.
4 кг, размер последа 15–25 см, а толщина от 2 до 4 см. Вопрос: «Сколько весит послед?» интересует будущих и новоиспечённых мамочек, а также врачей. В норме масса органа составляет примерно 500 г.
Функции детского места
Послед беременных – это важный орган, который выполняет следующие функции:
• Газообменная. Плацента транспортирует кислород из крови матери в кровоток плода, а углекислый газ с помощью материнских эритроцитов выводится наружу. При стенозе или закупорке сосудов ребёнок страдает от кислородного голодания, из-за чего нарушается его развитие.
• Питательная. Плацента обеспечивает питание эмбриона, назад транспортируются метаболиты, так проявляется выделительная функция.
• Эндокринная. Плацента продуцирует гормоны и биологически активные вещества, которые необходимы для беременной и плода (хорионический гонадотропин, плацентарный лактоген, эстриол, прогестерон). По концентрации этих веществ можно оценить состояние плаценты, и выявить патологии в развитии эмбриона.
• Защитная. Плацента защищает плод от антител матери, а также препятствует проникновению антигенов эмбриона в кровь матери. Таким образом, орган предотвращает иммунологический конфликт между двумя организмами. Однако плацента не способна защитить плод от наркотиков, алкоголя, никотина и вирусов.
При нарушении развития последа возникают опасные для матери и ребёнка осложнения.
Возможные проблемы, связанные с последом
К одной из наиболее распространённых патологий последа относят низкое прикрепление плаценты. Если проблему определяют после 28 недели беременности, то речь идёт о предлежании плаценты, которая перекрывает зев матки. Однако только у 5 % женщин такое расположение сохраняется до 32 недели.
Предлежание плаценты – это опасное осложнение беременности, при котором плацента смещается в нижний сегмент матки. Эта патология встречается у повторно рожающих, особенно после аборта и послеродовых осложнений. Осложнение могут спровоцировать новообразования, аномалии развития матки, низкое внедрение плодного яйца.
При предлежании плаценты повышается риск маточных кровотечений и преждевременных родов. Приращение плаценты – это состояние, которое характеризуется плотным прикреплением последа к матке. Из-за низкого расположения плаценты ворсины хориона врастают в миометрий или во всю толщу матки. Как следствие, послед не отходит самостоятельно.
Плотное прикрепление отличается от предыдущей патологии только тем, что ворсины хориона прорастают на меньшую глубину в стенку матки и провоцируют задержание последа. Кроме того, эта аномалия провоцирует кровотечение во время родов. И в первом и во втором случае прибегают к ручному отделению последа.
Отслойка плаценты – это патология, которая характеризуется преждевременным (до рождения ребёнка) отделением плаценты от стенки матки. При этом повреждаются маточно-плацентарные сосуды, и возникает кровотечение. Интенсивность симптомов зависит от площади отслоения. При небольшой отслойке показаны естественные роды с последующим обследованием полости матки.
При сильной отслойке показано кесарево сечение. Преждевременное созревание плаценты характеризуется раним созреванием или старением органа. В таком случае наблюдаются следующие виды последа:
• Тонкий – менее 2 см в 3 семестре беременности. Эта проблема характерна для гестоза, внутриутробной задержки плода, угрозы прерывания беременности.
• Толстый – более 5 см при гемолитической болезни и сахарном диабете.
Необходимо провести диагностику и лечение. Позднее созревание чаще диагностируют у женщин с сахарным диабетом, курящих беременных, при резус-конфликте матери и ребёнка и врождённых аномалиях развития плода.
Маленький послед не в состоянии выполнять свои функции, а это грозит мертворождением и умственной отсталостью ребёнка. Повышается риск плацентарных инфарктов, воспаления плаценты или плодовых мембран (например, восходящая бактериальная инфекция последа 3 степени), а также плацентарных новообразований.
Рождение детского места
Фраза: «Отошёл послед после родов» ставит в тупик многих первородящих женщин. Ведь 3 этап родов, когда рождается плацента, тоже очень важен, так происходит очистка матки. Врачи наблюдают за женщиной, оценивают её состояние, контролируют сердцебиение и пытаются определить, какой объём крови она потеряла. Чтобы оценить степень кровопотерь под женщину подкладывают металлический судок.
Важно постоянно опорожнять мочевой пузырь, чтобы он не задерживал отделение плаценты. Примерно через 2 часа и кровопотере не более 220 мл выходит послед после родов. При кровотечении и задержке последа проводится наружное изгнание органа.
Очень важно полностью удалить послед после родов, ведь даже маленький его кусочек может вызвать опасные осложнения: сильные маточные кровотечения или гнойные инфекции.
Признаки отделения последа
Процесс отделения детского места с пупочным канатом и плодными мембранами называют рождением последа. Существует несколько характерных признаков отделения последа: • Признак Шредера – меняется состояние, форма и высота матки. При отделении плаценты матка становится более плоской, а её дно приподнимается к пупку.
Матка отклоняется в правую сторону. • Признак Альфреда – свободный конец пупочного каната удлиняется. После рождения ребёнка пупочный канат пересекают, а второй его конец уходит во влагалище. Врач накладывает на его конец зажим. Когда послед роженицы опускается в нижнюю часть матки, пуповина тоже удлиняется.
• Признак Микулича – позыв к потугам. Этот симптом проявляется не у всех рожениц. • Признак Клейна – после потуг пупочный канат, который выступает из влагалища, удлиняется. Если после окончания потуг длина пуповины не уменьшается, то послед отделился от матки.
• Признак Клюстера-Чукалова – при нажатии на надлобковый участок пупочный канат удлиняется. После окончания физического воздействия пуповина остаётся неподвижной.
Если на 3 этапе родов роженица чувствует себя нормально, плацента не отделилась, а кровотечение отсутствует, то срок ожидания продлевают до 2 часов.
Если по истечении этого времени состояние роженицы не изменилось или даже ухудшилось, то проводят удаление последа вручную.
Методы изгнания детского места
Последовый период занимает мало времени, однако это не уменьшает его сложности. На этом этапе повышается риск маточных кровотечений, которые угрожают жизни женщины. Ведь если детское место не рождается, то матка не может больше сокращаться, а кровеносные сосуды не закрываются.
Тогда врачи применяют экстренные методы отделения последа:
• Метод Абуладзе. Врач выполняет мягкий массаж матки, потом захватывает брюшную стенку за продольную складку и просит роженицу потужится.
Наружное отделение последа методом Абуладзе не причиняет боли, он достаточно простой и эффективный.
• Метод Гентера. Дно матки приводят к серединной линии. Врач поворачивается боком к женщине так, чтобы видеть её ноги, сжимает руки в кулаки, тыльную поверхность основных фаланг прижимает к области дна матки. Медик постепенно надавливает, перемещая послед вниз и внутрь. Роженица не должна тужится.
• Метод Креде-Лазаревича. Этот способ применяют, если предыдущие методы были неэффективны. Дно матки приводят в серединное положение, с помощью лёгкого массажа стимулируют её сокращения.
Потом акушер должен встать с левой стороны от женщины так, чтобы видеть её ноги, обхватить дно матки правой рукой, чтобы 1 палец упирался в переднюю её стенку, ладонь – в дно, а 4 пальца – в заднюю поверхность.
Затем медик выжимает послед, сжимая матку одной рукой и одновременно выталкивая плаценту другой.
Это эффективные способы отделения последа, которые применяют, если детское место самостоятельно отделилось от матки. В таком случае врач просто облегчает его выход.При наличии кровотечения без признаков отделения плаценты или отсутствии этих признаков на протяжении 2 часов после родов, врач проводит ручное изгнание последа.
Это опасная и сложная процедура, во время которой применяется наркоз.
Осмотр последа
Вопрос о том, что делают с последом после родов, интересует многих женщин. В первую очередь послед отдают на гистологию, чтобы убедиться в его целостности. Ведь, как уже упоминалось, даже небольшая его часть, которая осталась внутри может спровоцировать воспаление.
Орган выкладывают на поднос материнской поверхностью вверх и обследуют дольки. Особенно следует обратить внимание на края, детское место должно быть гладким, без оборванных сосудов. Потом послед переворачивают плодовой поверхностью вверх, и тщательно исследуют оболочку.
Врач должен расправить каждый разрыв и внимательно осмотреть ворсистую мембрану на предмет повреждения кровеносных сосудов. Гистологическое исследование последа позволяет восстановить клиническую картину, выявить его предлежание. Если в результате осмотра последа выясняется, что орган вышел не полностью, то проводится очистка матки.
Эту процедуру проводят вручную или с использованием кюретки (специальная ложечка). Осмотр последа после родов позволяет выявить даже плодные мембраны, которые задержались в полости матки. В таком случае не проводят очищение, оболочки выходят наружу вместе с лохиями (послеродовые выделения).
После осмотра плаценту взвешивают, данные записывают в карту и выдают роженице заключение по исследованию последа. После вышеописанных процедур проводиться утилизация последов. Потом врач оценивает кровопотери, осматривает родовые пути женщины, промывает их антисептическим раствором, зашивает разрывы.
Затем роженицу отправляют в послеродовую палату, где её состояние контролируют ещё на протяжении 3 часов. Это объясняется повышением риска кровотечений после родов из-за снижения тонуса матки.
Профилактика задержания последа заключается в своевременном лечении хронических болезней, ведения здорового образа жизни в период планирования беременности и во время вынашивания плода.
Кроме того, будущая мама должна выделять на сон не менее 10 часов, избегать чрезмерных физических нагрузок, стрессов, гулять на свежем воздухе не менее 4 часов, правильно питаться. Важно избегать мест массового скопления людей, употреблять поливитаминные комплексы. Таким образом, послед – это временный, но очень важный орган, который связывает организм матери и плода, выполняет дыхательную, питательную и защитную функцию. Своевременное и правильное отделение плаценты гарантирует успешное окончание родов и отсутствие проблем со здоровьем в будущем.
Последние материалы раздела:
Как начинаются схватки Девушки, которые готовятся стать мамами впервые, часто переживают, что не смогут вовремя заметить начало родового процесса. Тем более, что иногда беременные не замечают даже очевидных…
Эпидуральная анестезия при родах
Эпидуральная анестезия (ЭА) – разновидность нейроаксиальной блокады: воздействие используемых препаратов направлено на проводимость корешков спинного мозга. Метод предполагает введение…
Кесарево сечение — плюсы и минусы
Желая свести к минимуму все риски, многие будущие мамы подумывают об оперативном варианте родов, то есть кесаревом сечении.
Источник: https://birth-info.ru/371/childbirth-Posled---chto-eto-takoe--metody-otdeleniya/
Между матерью и плодом существует особая связь, незаметная для окружающих.
Вынашивая дитя под сердцем, разговаривая с ним, нежно поглаживая животик, женщина дарит чаду ощущение тепла и безопасности еще до рождения, тем самым делая огромный вклад в его последующее воспитание.
Кроме любви и заботы, мать дает малышу все необходимые для развития вещества, которые поступают в его организм с током крови через плаценту.
После рождения ребенка наступает третий период родов — отделение последа (плаценты). При осложненных родах послед выделяется не полностью, в полости матки остаются его части. В этом случае говорят о дефекте дольки плаценты – состоянии, которое требует хирургического вмешательства. Почему возникает дефект дольки плаценты и насколько это опасно для здоровья матери?
Дефект дольки плаценты встречается примерно в 10% случаев всех родов.
Задержка последа и его частей в полости матки. Причины и механизм развития
В норме через 5-30 минут после рождения малыша у роженицы возникает очередная потуга, во время которой беспрепятственно рождается послед.
Если в полости матки остается плацента или ее часть, возникает риск развития кровотечения, так как матка лишена возможности сократиться. Если послед не отделился вовсе, говорят о прикреплении или приращении плаценты.
Дефект дольки плаценты – диагноз, который устанавливает врач при визуальном осмотре отделившегося последа.
Факторы, способствующие возникновению дефекта дольки плаценты:
- Изменения эндометрия (вследствие перенесенных воспалительных заболеваний, абортов, хирургических вмешательств, в том числе и кесарева сечения)
- Неправильное расположение или аномалия развития плаценты (предлежание, низкое прикрепление и т.д.)
- Наличие внутриутробных инфекций (инфекционно-воспалительный процесс может спровоцировать приращение тканей плаценты к стенке матки)
- Чересчур активное ведение родов
- Более трех родов в анамнезе
- Преждевременное излитие околоплодных вод с длительным безводным периодом.
Как определяют наличие дефекта дольки плаценты?
1. При визуальном осмотре.
Врач всегда должен осматривать родившееся детское место, чтобы убедиться в его целостности. Если на последе имеется шероховатое углубление, которое по внешнему виду отличается от остальной его части, в первую очередь думают о дефекте дольки плаценты.
2. По количеству кровопотери в родах.
В среднем при нормально протекающих родах кровопотеря составляет не более чем 0,5% от массы тела женщины. Например, для роженицы весом 60 кг, допустимая кровопотеря равна 300 мл.
Отделение плаценты от стенки матки сопровождается потерей крови, так как в это время происходит разрыв кровеносных сосудов. При наличии дефекта дольки плаценты матка сокращается плохо, так как в ее полости имеется инородное тело.
В результате слабого сокращения, миометрий не в состоянии сжать зияющие сосуды и остановить кровотечение.ВАЖНО! Кровотечение в третьем периоде родов – главный признак дефекта дольки плаценты. При отсутствии своевременной медицинской помощи у роженицы развиваются осложнения, несовместимые с жизнью.
3. Оценивая сократительную активность матки.
Известно, что матка за счет сократительной способности после родов уменьшается в размерах.
В том случае, когда в полости матки остается часть последа или фрагмент плодных оболочек, вполне вероятно развитие спазма внутреннего зева, при котором все содержимое остается в полости.
Видимого кровотечения из половых путей в такой ситуации может и не быть, поэтому существует высокий риск большой кровопотери и развития геморрагического шока (частый пульс, бледность, низкое артериальное давление, потеря сознания и т.д.)
Дефект дольки плаценты: что дальше?
Осложнения родов, при которых в полости матки остаются части плаценты или плодных оболочек, представляют огромную угрозу для жизни женщины. Именно поэтому при дефекте дольки плаценты все мероприятия медицинского персонала должны быть направлены на остановку маточного кровотечения и улучшение общего состояния роженицы.
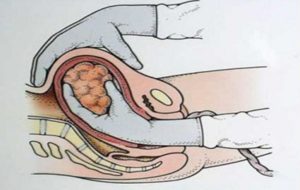
Ручное отделение последа – единственный верный способ при дефекте дольки плаценты.
Ручное отделение последа представляет собой акушерскую операцию, во время которой врач вводит руку в полость матки, производит ее обследование и при наличии частей плаценты или плодных оболочек производит их удаление.
Операция проводится под наркозом, так как процедура достаточно болезненна. Как правило, после ручного отделения частей плаценты матка начинает активно сокращаться, а кровотечение останавливается.
Для достижения наибольшего эффекта после ручной ревизии матки показано введение утеротоников и проведение наружного массажа матки.
https://www.youtube.com/watch?v=olfxHFRP0sI
Утеротоники – лекарственные средства, стимулирующие сократительную способность матки.
ВАЖНО! Достаточно редкая патология – истинное приращение плаценты, характеризуется прорастанием ворсин хориона сквозь всю матку, вплоть до серозного слоя. При этом состоянии проведение ручного отделения последа противопоказано, так как операция может вызвать развитие массивного кровотечения у женщины.
Ручное обследование полости матки при дефекте дольки плаценты повышает риск возникновения инфекционных осложнений, поэтому в послеродовом периоде родильнице показана антибиотикотерапия.
Если кровопотеря в родах составила более 500 мл, проводят инфузионную терапию, целью которой является восполнение объема циркулирующей крови.
Профилактика развития дефекта дольки плаценты
В перечень профилактических мероприятий дефекта дольки плаценты относятся своевременное лечение инфекционно-воспалительных заболеваний матки и придатков, а также рациональное ведение родов. Любые необоснованные действия в родах, например, обезболивание или стимуляция родовой деятельности, могут привести к такому осложнению третьего периода родов, как дефект дольки плаценты.
Источник: http://nasha-mamochka.ru/beremennost/rody/defekt-dolki-placenty/514
Как выглядит, сколько весит и куда девают послед после родов у женщин?
Путь появления ребенка на свет довольно длительный и трудоемкий. После схваток, потуг и выхода ребенка девушка переживает ещё и отделение плаценты. Очень важно следить за тем, что все прошло по правилам и быстро. Если даже самая маленькая частица детского места останется в матке, дальнейшего воспаления и ухудшения самочувствия не избежать.
Для того чтобы понять, как выглядит послед, необходимо разобраться в его структуре и обратить внимание на функции, которые на него возложены. Этот временный орган очень важен для малыша и мамы во время беременности, а его правильный выход оказывает огромное влияние на дальнейшее самочувствие молодой матери.
Что это
Последом называют временный орган, который нужен эмбриону весь срок беременности.
Он играет особую роль для дыхания, питания и развития малыша, а также защищает плод от воздействия вредных внешних факторов.
Визуально детское место похоже на мешок, к которому внутри присоединена мембрана. Такая мембрана выполняет важную функцию, так как является объединением между кровеносной системой малыша и матери.
Система состоит из мембраны, плаценты и пуповины. Следует знать, что формируется всё на 4 месяце, а уже к 36 неделе — имеет свойство стареть. Говорить о том, сколько весит данный орган, можно исходя из ситуации. При нормальном течении беременности и отсутствии осложнений, вес будет составлять 500 г, размер — от 15 до 20 см.
Основное предназначение
Этот временный орган выполняет чрезвычайно важные функции для женского организма и об этом стоит помнить. Он принимает участие в обмене кислорода и углекислого газа, а также выводит продукты обмена, доставляет питательные вещества и защищает от повреждений развивающийся на протяжении 9 месяцев плод.
Среди главных функций:
- защитная — происходит надежная защита ребенка от материнских антител, а также защита материнской крови от проникновения антигенов ребенка;
- питательная — детское место обеспечивает малыша должным питанием;
- обменная — кислород из материнской крови способен поступать в кровь малышу;
- выделительная — участвует в транспортировке метаболитов;
- эндокринная — вырабатывает биологически активные вещества и гормоны, необходимые маме и ребенку.
Прочтите также Какие вещи нужны для новорожденного малыша в роддом — Список
Отхождение
Рождение последа после родов — это очень важный и значимый вопрос для любой женщины. Он является третьим этапом во время появления ребенка на свет. Когда выходит послед после плода необходимо следить за состоянием пациентки. Врачи в этот момент оценивают масштабы кровопотери, обращают внимание на пульс и давление матери, а также пристально следят за её общим состоянием.
Через два часа процесс полностью завершен, но женщина после рождения последа ещё некоторое время может ощущать кровопотери — объемом 220 мл (все что больше нормы свидетельствует о нарушении).
Очень уместно следить за тем, чтобы не открылось кровотечение и не задерживалась плацента. Если этап выхода замедлился, без посторонней помощи не обойтись.
Докторам часто приходится самостоятельно заниматься ее извлечением.
Если не выходит
Почему не выходит плацента наружу, сказать сложно. Медицинским работникам в этот момент следует проявить внимательность и оперативность. Такое осложнение может повлечь за собой необратимый исход и даже увеличить вероятность смерти молодой мамы.
Изгнание может производиться разными методами:
- легкий безболезненный массаж в сочетании с напряжением мышц и выталкиванием (метод Абуладзе);
- без напряжения со стороны девушки, внушительным надавливанием и внутренним перемещением вниз (метод Гентера);
- самый эффективный способ: легкий массаж, выжимание, выталкивание (метод Креде-Лазаревича).
Такие способы можно применять не только для полного изгнания, но и для облегчения процесса, когда матери сложно справиться самостоятельно и требуется помощь со стороны. Также существуют случаи, во время которых требуется наркоз и хирургическое вмешательство.
Признаки выхода
Существует ряд сигналов, по которым можно с уверенностью определить то, что процесс отхождения начался. Опытный доктор должен регулярно проводить личный осмотр и тщательно следить за состоянием больной, чтобы их заметить. Про отхождение детского места можно говорить, если:
- Происходят изменения в высоте, форме и маточной структуре. Она становится плоской, отклоняется вправо и приподнимается к пупку — признак Шредера.
- Конец пупочного каната, который выходит из влагалища, становится длиннее и сама пуповина так же удлиняется — признак Альфреда.
- Женщина ощущает позыв к потугам. Но подобное происходит не у всех мамочек — признак Микулича.
- Удлинение пуповины после таких потуг свидетельствует об успешном отделении от матки — признак Клейна.
- Надавливание пальцем на надлобковое место провоцирует удлинение пупочного каната — признак Клюстера-Чукалова.
Следует понимать что, когда процесса отделения тканей нет, — это естественно.
Если мамочка ни на что не жалуется и чувствует себя нормально, у неё отсутствует кровотечение и другие сигналы нарушений, причин для паники нет. Понимая это, врачи могут выделить ещё несколько часов (не больше двух) на время ожидания начала процесса.
Если такой шаг не принес изменений или состояние больной значительно ухудшилось, тогда без вмешательства со стороны медицинских работников не обойтись. Врачи проводят хирургическое вмешательство под наркозом или выскабливают полость вручную самостоятельно.
Осмотр
Знать о том, что делают с последом после родов и куда девают его, чрезвычайно полезно. Первое, что делают врачи, это отдают образец на гистологическое исследование. Делается это для того, чтобы проверить целостность плаценты.
Если даже небольшая частица останется внутри, есть риск получить осложнение в виде воспалительного процесса и опасного маточного кровотечения. Медицинские работники обследуют внешний вид образца: его структуру, размер, целостность и общее состояние сосудов.
Оболочку обследуют со всех сторон очень тщательно, не должно быть порванных краев и сосудистых повреждений.
Существуют случаи, когда во время осмотра видно, что данный орган вышел не полностью. Такой инцидент требует медицинской помощи, врачи обычно проводят чистку матки. Проводить данную манипуляцию разрешается вручную или с использованием особой ложечки — кюретки.Если в матке остались мембраны, очистку проводить необязательно.
Мембраны выйдут с лохиями (особыми выделениями с кровью, фрагментами оболочки и частицами детского места).
Что делают с последом после родов потом? Обязательным пунктом является взвешивание образца и отметка о проведенных исследованиях в медицинской карте пациентки. Далее плаценту утилизируют.
После проведения осмотра детского места врач принимается осматривать саму пациентку. Очень важно на данном этапе оценить объем потерянной за все время крови, промыть раневую поверхность обеззараживающим раствором, а также аккуратно зашить все разрезы и разрывы.
Далее, молодая мама направляется в палату, где за её здоровьем ведется постоянное наблюдение со стороны опытных специалистов.
Пристальное внимание обеспечивается на протяжении 3 часов, это первое время несет опасность осложнений в виде маточных кровотечений по причине снижения тонуса матки.
Профилактика осложнений
Позаботиться о себе и упростить процесс появления детского места можно ещё во время беременности. Следить за своим самочувствием на этом этапе крайне важно и нужно для любой девушки.
Меры профилактики такие:
- Необходимо вести здоровый образ жизни.
- Важно следить за своим питанием, если необходимо — ограничивать в сладком, жареном, жирном, остром, копченном и соленом.
- Если беспокоят хронические болезни, необходимо их вылечить и привести показатели в норму.
- Рекомендуется выделять должное количество времени на отдых и сон, спать ночью необходимо не менее 8-9 часов.
- Запрещено перегружать тело интенсивными физическими нагрузками.
- Важно избегать давки и мест большого количества людей.
- Рекомендуется меньше волноваться и переживать, избегать малейших стрессов.
- Противопоказаны любые диеты, голодания и жесткие ограничения в питании.
- Рекомендовано употреблять комплекс витаминов, рыбий жир и препараты, содержащие железо.
Такие меры значительно улучшают общее самочувствие женщины, а также уменьшают вероятность возможных рисков в дальнейшем.
Источник: https://pervyerody.ru/rody/vyglyadit-kuda-devayut-posled-posle-rodov-u-zhenshchin-foto.html
Послед
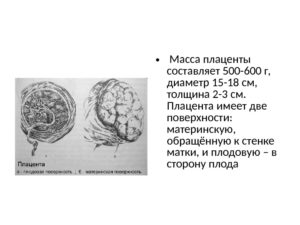
- Плацента
- Плодовые оболочки
- Пуповина
Послед состоит из плаценты, плодовых оболочек и пуповины. Он начинает формироваться практически сразу после оплодотворения, а изгоняется из материнского организма в третьем периоде родов, сразу после рождения малыша. Давайте по порядку разберём каждую составляющую последа.
Плацента
Информация Плацента представляет собой временный орган, состоящий из клеток организма женщины и плода.
Материнская часть состоит из базальной части децидуальной оболочки, то есть из внутреннего секреторного слоя матки. А плодовая часть плаценты образуется из клеток ворсинчатого хориона (наружной оболочки плода).
Особенностью строения человеческой плаценты является непосредственный контакт материнской крови с ворсинами хориона.
Плацента выполняет следующие функции:
- Дыхательная – в плаценте происходит насыщение крови плода кислородом, а углекислый газ переходит к материнским эритроцитам, которые переносят его в лёгкие и таким образом выводят из организма. При сужении и закупорке сосудов плаценты к плоду поступает недостаточное количество кислорода и замедляется рост и развитие малыша, а в первую очередь страдает его головной мозг.
- Питательная – перенос к плоду питательных веществ для его непрерывного роста. Рацион будущей матери должен быть сбалансирован не только по содержанию белков, жиров и углеводов, но и богат витаминами и минеральными веществами, потому что без них полноценное развитие ребёнка невозможно.
- Эндокринная – плацента вырабатывает ряд гормонов и биологически активных веществ, необходимых для поддержания беременности и нормального развития плода. По концентрации хорионического гонадотропина (ХГ), плацентарного лактогена (ПЛ), эстриола и прогестерона судят о состоянии плаценты и о возможных отклонениях в развитии плода.
- Функция иммунной защиты – плацента представляет собой барьер, разграничивающий собой два чужеродных организма (так как плод наполовину состоит из генетического материала отца), и препятствует проникновению плодовых антигенов в кровоток матери. Если происходит сбой иммунной защиты, то возникают тяжёлые осложнения (гемолитическая болезнь плода при несовместимости крови плода и матери по резус-фактору).
- Барьерная функция – ограничения проницаемости плаценты для различных веществ изменяется на всём протяжении беременности и зависит от потребностей плода. Однако алкоголь, наркотики и токсины (яды), содержащиеся в табачном дыму, беспрепятственно проникают к ребёнку, повреждают его клетки, вызывают задержку внутриутробного развития и зависимость от них.
Плацента начинает формироваться практически сразу после оплодотворения из наружной плодовой оболочки – хориона. Часть его покрывается ворсинами и внедряется в слизистую оболочку матки, где и образуется плацента. Гладкий хорион постепенно увеличивается, и становиться наружной оболочкой плодного яйца. В матке также происходят изменения необходимые для формирования материнской части плаценты.
Окончательно структурное формирование плаценты завершается к 16 неделям беременности, затем она утолщается, созревает и с 36 недель начинается процесс её старения. Под действием различных причин может нарушаться нормальное развитие плаценты, и тогда возникают следующие проблемы:
- Гипоплазия плаценты – маленькая плацента, может возникать изначально – первичная гипоплазия – сочетается с врождёнными пороками развития и умственной отсталостью (например, при синдроме Дауна). Под действием неблагоприятных факторов происходит преждевременное старение плаценты, она сморщивается и уменьшается в размерах – это вторичная гипоплазия. В любом случае происходит нарушение питания плода и возникает задержка его внутриутробного развития, но при первично нормальной плаценте развитие таких осложнений можно предотвратить профилактическим приёмом препаратов, улучшающих плацентарный кровоток.
- Гиперплазия плаценты – очень большая плацента, может возникать при сахарном диабете, тяжёлой анемии, гемолитической болезни плода, или инфекционных заболеваниях. Увеличение объёма плаценты происходит из-за отёка ворсин.
- Тонкая плацента – малая толщина плаценты при её нормальном диаметре. Также велик риск развития фето-плацентарной недостаточности и задержки развития плода. Иногда возникает при врождённых аномалиях плода, но не ассоциируется с риском развития слабоумия.
- Толстая плацента – увеличение толщины до 5см, при нормальном кровообращении не является патологией и не вызывает каких-либо нарушений у плода.
- Изменение дольчатой структуры плаценты – наличие двух, трёх или отдельно стоящей добавочной дольки на течение беременности не влияет, но может стать причиной кровотечения в последовом или раннем послеродовом периоде. Задержка одной из долек плаценты препятствует нормальному сокращению матки.
- Аномалии созревания плаценты – возникают чаще при недостаточном или избыточном весе матери, а также при нарушениях обмена веществ:
- Равномерное ускоренное созревание плаценты может приводить к преждевременным родам.
- Неравномерное ускоренное созревание плаценты возникает при нарушении кровообращения в отдельных её участках и увеличивает риск выкидышей, преждевременных родов и мёртворождений. Но при своевременном выявлении и лечении беременность завершается благоприятно.
- Позднее созревание плаценты чаще развивается у курящих беременных и сочетается с пороками развития плода.
- Плацентарные инфаркты – участки омертвевшей ткани, возникают при тяжёлом течении гестоза и гипертонической болезни матери. Если их выявлено больше 4 или один очень крупный (более 3см), то может возникнуть задержка внутриутробного развития плода.
- Плацентит – воспаление ткани плаценты или плодовых оболочек (хориоамнионит). В этом случае резко повышается риск внутриутробного инфицирования плода и задержка его развития.
- Опухоли плаценты могут быть доброкачественные – хориоангиома — разрастание кровеносных сосудов. Если её размеры невелики и не происходит обкрадывания плода, то ребёнок развивается нормально. При значительном размере опухоли нарушается кровоток и свёртывающая способность крови. При возникновении злокачественной опухоли – хорионкарциноме – происходит чрезмерное разрастание ворсин хориона и гибель плодного яйца. К счастью, такое осложнение встречается крайне редко.
Дополнительно На течение беременности также оказывает существенное влияние место прикрепления плаценты.
В норме она формируется на задней или передней стенке матки, но иногда закрепляется в углах, дне или в низу матки, перекрывая полностью или частично канал шейки матки.
И тогда может возникать кровотечение посреди полного благополучия, без болевых ощущений и чаще ночью. Необходимо срочно обратиться за помощью для предотвращения прерывания беременности и гибели плода.
Причин аномального прикрепления много, перечислим основные из них:
- Аномалия развития матки (двурогая матка, наличие внутренней перегородки);
- Миома матки большого размера;
- Дистрофические изменение стенки матки из-за частых абортов;
- Воспалительные заболевания матки;
- Снижение способности плодного яйца внедряться в стенку матки. Может возникать из-за генетических нарушений или воздействий неблагоприятных факторов;
Различают следующие виды предлежаний:
- Полное предлежание плаценты – плацента полностью перекрывает маточный зев. Роды через естественные родовые пути невозможны.
- Частичное – плацента заслоняет часть выхода из матки. Самомтоятельные роды также не возможны.
опасно Ещё бывает низкое и краевое расположение плаценты, в этом случае естественные роды возможны, однако высок риск кровотечения во время беременности.
Также вышеперечисленные причины могут вызывать плотное прикрепление или приращение плаценты, оно бывает полное или частичное. При данном осложнении не происходит самостоятельного отделения плаценты в третьем периоде родов, матка не может полноценно сократиться и состояние роженицы резко ухудшается из-за большой кровопотери.
После рождения ребёнка врач и акушерка внимательно наблюдают за состоянием матери и следят за признаками отделения последа.
Если в течение 30 минут не происходит рождения плаценты и плодовых оболочек, то роженице дают общий наркоз, и производят ручное отделение и выделение последа.
При истинном приращении плаценты (встречается в 5 – 7 случаях на 70000 родов), когда ворсины проникли в мышечный слой матки, возникает необходимость удаления матки.
Плодовые оболочки
Снаружи плодный пузырь покрывает гладкий хорион. Е его внутреннюю стенку составляет амнион – водная оболочка плода, его клетки вырабатывают околоплодную жидкость, необходимую для механической защиты малыша, обеспечения его свободного движения и обмена веществ.
Во время первого периода родов плодный пузырь давит на шейку матки, способствуя её раскрытию. Разрыв плодовых оболочек происходит обычно при раскрытии маточного зева на 5 – 6 см.
Если по каким-то причинам потуги начались при целых плодовых оболочках, они разрываются на головке рождающегося ребёнка, про такого говорят: «родился в рубашке».
Пуповина
Пуповина — важная составляющая часть последа. Соединяет организм матери и малыша, осуществляя постоянный ток крови по сосудам. По двум пупочным артериям от плода оттекает венозная кровь, насыщенная углекислым газом и продуктами жизнедеятельности плода.
Кислород и питательные вещества поступают по пупочной вене. Со всех сторон сосуды защищает от сдавления специальная субстанция – Вартонов студень. Но бывает, что во время схваток или потуг происходит пережатие пуповины и кровь перестаёт поступать к плоду.
Такая ситуация требует повышенного внимания врача и, если необходимо, то роды заканчивают путём операции кесарево сечения.
Когда малыш уже родился, его опускают ниже уровня матки для предотвращения перетекания его крови к матери. Затем на пуповину накладывают зажимы и пересекают её.
Источник: https://baby-calendar.ru/rody/posled/
Утолщение плаценты при беременности
Толщина плаценты — очень важный показатель при беременности. Что происходит при отклонениях и почему они бывают? Орган, который возникает во время беременности и после рождения малыша утрачивает свою значимость называется плацента. В переводе с латинского языка — лепешка.
Внешне этот орган действительно напоминает лепешку. Плодное яйцо после трансплантации в матку, специальными ворсинками врастает в ее оболочку. На месте крепления плодного яйца начинает формироваться плацента.
К концу первого триместра она уже начинает выполнять свои функции, а заключаются они в следующем:
- Газообмен. Пока ребенок не может полноценно дышать, кислородом его обеспечивает плацента.
- Защищает малыша от инфекции, в некоторой степени от токсических веществ.
- Проводит все обменные процессы. Вырабатывает гормоны, поставляет все питательные вещества, выводит продукты жизнедеятельности будущего малыша.
На протяжении всего периода вынашивания, плацента меняется — увеличивается ее вес и размеры. Она созревает и «стареет».
Как только в плаценте малыш уже перестает нуждаться, начинаются роды. После появления ребеночка на свет, минут через 15-20 рождается и детское место.
Что происходит при утолщении плаценты
Оплодотворение приносит некие изменения, вместе с плодом внутри утробы появляется новый орган — плацента. Она обеспечивает будущего ребенка необходимыми веществами для развития и кислородом. С увеличением плода, растет и плацента. Останавливается ее рост на 34-36 неделе внутриутробного развития плода.
Непосредственно перед родами может немного уменьшиться в размерах. При увеличении плаценты важно, чтобы она соответствовала нормам. Отклонение в сторону чрезмерного роста называется гиперплазией. При этом наблюдается ее быстрое созревание, а значит старение.
Меняется структура, и плацента не может полноценно обеспечивать плод необходимыми веществами.
Когда могут диагностировать патологию
Начиная с 20 недели вынашивания плода, проводится первое измерение толщины плаценты. С этого момента могут диагностировать патологию или предрасположенность к ней на любой стадии беременности. С 34 недели плацента уже полностью сформирована. В случае обнаружения значительных отклонений, рекомендуют повторное подробное исследование, а при необходимости медикаментозную терапию.
Утолщение плаценты во время беременности: норма и патология
Обычно плацента утолщается в соответствии с количеством недель внутриутробного созревания будущего малыша. Например, на 24 неделе — толщина плаценты будет около 25 мм или немного больше, отклонения в сторону гиперплазии, когда размер в этот период превышает 32 мм.
Соответственно, границы нормы: (20) 140 дней — 16, 7-28,6 (21) 147 дней — 17,4-29,7 (22) 154 дня —18,1-30,7 (23) 161 день — 18,8-31,8 (24) 168 дней — 19,6-32,9 (25) 175 дней — 20,3-34,0 (26) 182 дня — 21,0-35,1 (27) 189 дней — 21,7-36,2 (28) 196 дней — 22,4-37,3 (29) 203 дня — 23,2-38,4 (30) 210 дней — 23,9-39,5 (31) 217 дней — 24,6-40,6 (32) 224 дня — 25,3-41,6 (33) 231 день — 26,0-42,7 (34) 238 дней — 26,8-43,8 (35) 245 дней — 27,5-44,9 (36) 252 дня — 28,0-46,0
Все показатели выше или ниже приведенных будут говорить о наличии патологических процессов.
Осложнения при утолщении плаценты у плода и у беременной женщины
Возможны такие последствия:
Выкидыш, как он происходит
Выкидышем называют самопроизвольное прерывание беременности. Обычно до 22 недели вынашивания, прерывание беременности внутри организма женщины не по ее воле именуется выкидышем, после данного периода преждевременными родами. Все дело в том, что если будущий малыш не достиг веса в 500 граммов, шансов выжить у него нет.
Диагностируется выкидыш по внезапному кровотечению и резкой боли в нижней части живота. Прежде чем организм женщины начнет избавляться от эмбриона, он гибнет по разным причинам. Затем естественным путем отслаивается от стенки матки и выходит с кровью.
- Многоводие или наоборот недостаточное количество амниотической жидкости.
Многоводье и маловодие, причины и как происходит
Малыш внутри утробы находится в воде. Околоплодные воды формируются путем сложных процессов из кровеносной системы матери. На поздних сроках малыш использует достаточно большое количество амниотической жидкости, которая обновляется каждые 3 часа. Постоянно в утробе, на третьем триместре, находится около литра жидкости. Ее количество достигает от 600 граммов до 1500.
Проблемы, которые могут возникнуть из амниотической жидкостью — маловодие и многоводие. И то и то плохо влияет на развитие малыша. Точных причин маловодия ученые до сих пор не установили, но известны факторы, влияющие на это:
- Нарушение обменных процессов в материнском организме.
- Патология мочевыводящей системы у будущего малыша.
- Повышенное артериальное давление у матери.
- Плацентарная недостаточность.
- Ожирение.
Определить маловодие можно по неправильных размерах живота, которые не соответствуют сроку вынашивания, слишком маленький живот.
Плод как бы находится в сжатом состоянии, неправильно развивается позвоночник, задерживается общее развитие, возникает гипоксия головного мозга.
У многоводия причинами служат:
- Повышенная секреторная функция плодной оболочки.
- Проблемы с почками.
- Сахарный диабет.
- Резус-конфликт.
- Многоплодная беременность.
- Неправильное питание, злоупотребление вредной пищей.
В результате беременность может прерваться в любой момент, появиться гестоз. Малыш может погибнуть или развиваться с различными патологиями.
Замирание плода, как происходит
Чаще всего замирает плод на ранних сроках. Связано с разными причинами, начиная от недостатка питательных веществ, до развития тяжелых пороков. Начинается с того, что эмбрион, на определенном этапе, перестает развиваться и гибнет. Обнаружить сразу замершую беременность сложно.
Некоторые женщины отмечают, что если это происходит во время токсикоза, то при замирании плода, резко становится легче и уходят все симптомы токсикоза. В основном, гибель эмбриона обнаруживается, когда возникает выкидыш или при медицинском обследовании.
- Постоянное кислородное голодание будущего ребенка.
Кислородное голодание из-за утолщения плаценты
Утолщение плаценты в медицине называется гиперплазия. Это патология, которая может стать причиной развития гипоксии.
Когда утолщаются стенки детского места, будущий ребенок получает недостаточное количество кислорода. Диагностируют подобное нарушение, начиная с 20 недели вынашивания.
При своевременном обнаружении, патология поддается успешному лечению.
- Задержка развития зародыша.
Задержка развития из-за утолщения плаценты
Если стенки плаценты стали толще положенной нормы, то велика вероятность задержки развития у будущего малыша. Ведь он не получает всех питательных веществ в полном объеме.
Утолщение плаценты не только может затормозить развитие будущего ребеночка, но и стать причиной его гибели или преждевременного появления на свет. Если врачу удается вовремя диагностировать нарушение, то еще можно изменить ситуацию к лучшему. Плацента — незаменимый орган при внутриутробном развитии ребенка.
От ее состояния напрямую зависит жизнь малыша, его развитие. В свою очередь, здоровье плаценты, если можно так сказать, зависит от образа жизни будущей матери.
Правильное питание, отказ от вредных привычек, посильные физические нагрузки, своевременное лечение инфекционных заболеваний, продолжат срок службы плаценты, позволят ей нормально сформироваться и функционировать.
Так же при непомерном увеличении возникает фетоплацентарная недостаточность.
Причины утолщения плаценты
Произойти патологическое изменение плаценты в сторону увеличения может по таким причинам:
- Простуда инфекционного характера.
- Венерическое заболевание.
- Гестоз.
- Резус-конфликт.
- Эндокринные нарушения у беременной женщины.
Вызвать чрезмерное увеличение может так же анемия, особенно тяжелая ее форма.
Какие признаки патологии
На начальном сроке созревания плода внутри утробы, определить отклонение в росте плаценты может только УЗИ, каких-либо других признаков не заметно.
Во второй половине беременности, при утолщении плаценты, можно наблюдать большую или наоборот маленькую активность зародыша.
Так же при ультразвуковой диагностике, аппарат фиксирует изменение сердечного ритма будущего малыша — замедленное или учащенное.
Лечение утолщения плаценты
Лечение патологии плаценты проходит в условиях стационара. Проводится медикаментозная терапия, в зависимости от причины, вызвавшей утолщение. В частности применяются:
- Средства, повышающие уровень гемоглобина.
- Витаминные препараты.
- Медикаменты для лечения гестоза и его последствий.
- Препараты, устраняющие резус-конфликт.
- Стимуляторы кровотока.
При своевременном вмешательстве, проблема устраняется полностью без негативных последствий для ребеночка.
Как предотвратить осложнение патологии?
Чтобы своевременно отреагировать на патологические изменения в росте плаценты, необходимо:
- Обязательно проходить комплексное обследование еще при планировании будущей беременности.
- Потреблять препараты железа при беременности.
- Избавляться своевременно от хронических заболеваний.
Источник: https://40-nedel.ru/1327-Norma-tolshchiny-placenty-po-nedelyam.html


