Воспаление шейки матки при беременности на ранних сроках
Содержание
Как воспаление шейки матки влияет на беременность?
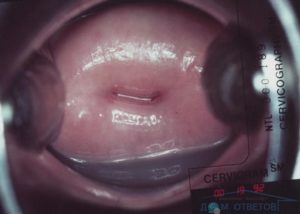
Каждая женщина хочет, чтобы ее беременность протекала легко и безмятежно. Для этого нужно предварительно вылечить все имеющиеся патологии репродуктивной системы. Если острое или хроническое воспаление шейки матки диагностируется при беременности, риск невынашивания плода многократно увеличивается.
О заболевании
Термин «цервицит» происходит от латинского «cervicis» — шейка. Этот диагноз ставят, если у женщины во влагалищной части шейки матки развивается воспалительный процесс. В соответствии с медицинской классификацией заболевание делят на:
Эндоцервицит.
Воспаление внутренней оболочки цервикального канала.
Экзоцервицит.
Воспаление влагалищного сегмента шейки матки.
Цервикальный канал выполняет барьерную функцию, не допуская проникновения патогенных бактерий в матку и яичники. При снижении местного иммунитета защитная функция шейки матки нарушается, в нее проникает микрофлора, провоцирующая воспалительный процесс.
Поскольку вынашивание ребенка – это дополнительная нагрузка на женский организм, эндоцервицит при беременности диагностируется достаточно часто.
Патология редко диагностируется, как изолированный воспалительный процесс, гораздо чаще она сочетается с другими заболеваниями (вульвовагинит, бартолинит, эрозия шейки матки).
Симптоматика болезни зависит от вызвавшего его возбудителя, от состояния иммунитета женщины. Общие симптомы цервицита:
- Обильные слизистые или гнойные влагалищные выделения;
- Боль внизу живота;
- При осмотре в зеркалах фиксируется гиперемия и отек слизистой, мелкоточечные кровоизлияния и язвочки на ней.
Иногда симптоматика отсутствует, и цервицит впервые обнаруживается при беременности во время постановки женщины на учет в женской консультации.
Причины цервицита у беременных
Инфицирование слизистой и цервикального канала шейки происходит через кровь и лимфу, контактным путем из прямой кишки или во время сексуальных контактов.
Условно-патогенная микрофлора, вызывающая воспаление:
- Стафилококк;
- Стрептококк;
- Кишечная палочка;
- Грибы;
- Гонококк;
- Хламидии;
- Микоплазма;
- Трихомонада;
- Вирусы.
В норме кислая среда влагалищного секрета эффективно противостоит проникшим в него вирусам и бактериям. Часть инфекционных агентов постоянно присутствует во влагалище любой женщины.
Во время беременности из-за гормональных изменений pH влагалищного секрета меняется, поэтому он не может служить надежной защитой. Колонии условно-патогенной флоры начинают активно увеличиваться, вызывая воспалительный процесс.
Дополнительные факторы риска, провоцирующие эндоцервицит при беременности:
- Травмы шейки, возникшие во время предшествующих родов и абортов;
- Использование и удаление внутриматочной спирали перед зачатием;
- Доброкачественные образования на шейке матки.
Общее состояние организма женщины, ожидающей ребенка, способствует снижению иммунной защиты, так как она испытывает двойную нагрузку. Если беременная переутомляется, не соблюдает интимную гигиену, имеет в анамнезе соматические патологии, общий и местный иммунитет снижается.
Чем грозит развитие цервицита?
Когда гинеколог женской консультации при постановке на учет диагностирует хронический цервицит и одновременно с ним протекающую беременность, он обязан предупредить женщину, ожидающую ребенка, о возможных последствиях воспалительного процесса.
В чем заключается опасность цервицита – факторы риска:
Первый.
Высокая вероятность внутриутробного инфицирования плода, развитие у него гнойно-септических очагов на коже, во внутренних органах.
Второй.
Самопроизвольное прерывание беременности на ранних сроках.
Третий.
Риск замирания и гибели плода из-за плацентарной недостаточности, пороки развития.
Четвертый.
Высокая вероятность преждевременных родов.
Пятый.
Сложное течение послеродового периода из-за риска инфицирования эндометрия матки, появления на шейке рубцов, эрозий, незаживающих дефектов слизистой.
Высокий риск серьезных осложнений говорит о том, что эндоцервицит и беременность нежелательно совмещать.
Можно ли забеременеть при остром или хроническом воспалении шейки матки?
В большинстве случаев при цервиците проходимость канала шейки матки не нарушена, препятствия для движения сперматозоидов нет, поэтому теоретически возможность зачатия сохраняется.
Женщина, планирующая беременность, должна подумать о том, стоит ли плоду начинать свое развитие в непосредственной близости от активного воспалительного процесса, от источника инфекции.
Если воспаление шейки матки длится долго, то ответ на вопрос, можно ли забеременеть при хроническом цервиците, в большинстве случаев будет отрицательным.
Дело в том, что в процессе длительно текущего воспаления в канале шейки матки неизбежно образуются рубцы и спайки, его стенки теряют эластичность, становятся плотными и толстыми.
Скорее всего, женщина, имеющая в анамнезе хронический эндоцервицит, потеряет возможность зачать ребенка естественным путем.
Чтобы подготовиться к беременности, нужно предварительно провести максимально точную диагностику цервицита, определить возбудителя, избавиться от воспаления.
При наличии хронического процесса возможно потребуется после санации шейки матки восстанавливать проходимость цервикального канала хирургическим путем. Если эта манипуляция будет неэффективной, семейные пары смогут осуществить зачатие ребенка с помощью ЭКО (экстракорпорального оплодотворения).
Особенности лечения цервицита при беременности
Перед тем, как назначить лечение воспалительного процесса, врач уточняет диагноз, назначая проведение лабораторных исследований:
- Бактериальный посев отделяемого из цервикального канала, урогенитального тракта, влагалища для определения источника инфицирования и его чувствительности к антибиотикам;
- Анализ мазка из влагалища на флору;
- Исследование уровня pH влагалищного секрета.
Терапия воспаления шейки матки в период ожидания ребенка имеет свои особенности. Важно так подобрать лекарственные средства, чтобы они не оказали тератогенного влияния на плод, то есть, не стали причиной патологий развития. Врач-гинеколог подберет препараты с мягким и безопасным действием, учитывая срок беременности и особенности течения заболевания.
Основные группы лекарственных препаратов:
- Антибактериальные средства (Сумамед), при терапии хламидиоза препараты из ряда тетрациклинов, макролидов, хинолинов;
- Нестероидные противовоспалительные средства (Индометацин);
- Антисептики общего и местного действия (Хлорофиллипт);
- Иммуномодуляторы (Генферон);
- Противогрибковые препараты, применяемые при молочнице (перорально Флюкостат, Дифлюкан, свечи и вагинальные таблетки Клотримазол, Иконазол);
- Вагинальные свечи или таблетки (Бетадин, Тержинан);
- Пробиотики и пребиотики для восстановления оптимальной численности лактобактерий во влагалище.
Если цервицит был вызван половыми инфекциями, терапия проводится у обоих партнеров. Через 9-10 недель после родов нужно посетить врача для контрольного диагностического обследования.
Цервицит при беременности может стать причиной ее неблагоприятного течения. Чтобы воспаление шейки матки не повлияло на течение гестационного периода, нужно своевременно его диагностировать и лечить.
Источник: https://cistitus.ru/shejka-matki/cervicit-pri-beremennosti.html
Цервицит шейки матки при беременности: причины, симптомы, диагностика. Лечение цервицита во время беременности
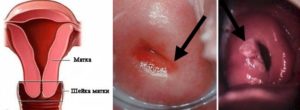
Воспаление слизистой оболочки шейки матки в гинекологии именуют цервицитом. Патология может протекать скрыто и быстро переходить в хроническую форму, ухудшая женское здоровье. При беременности болезнь может возникать на любом сроке, часто нарушая ее течение. Опасно ли это заболевание и как лечить цервицит при беременности?
Что такое цервицит при беременности
Цервицит ― появление очага воспаления на шейки матки, провоцирующего характерный комплекс симптомов: патологические выделения, дискомфорт во влагалище, болезненность в лобковой области, проблемами с мочеиспусканием.
Если острая стадия остается незамеченной или проводится неполноценное лечение, цервицит переходит в хроническую форму. Это состояние более опасное, ведь вызывает появление эрозий, утолщение тканей шейки матки, распространение инфекции вверх по репродуктивной системе женщины.
Интересно! Цервицит встречается довольно часто, поскольку шейка матки является своего рода барьером, который сдерживает проникновение инфекции в матку. Поэтому при попадании любой патогенной флоры во влагалище создаются все условия для цервицита, чтобы инфекция не пошла выше.
Болезнь характерна для женщин детородного возраста (18-45 лет), поскольку они ведут активную половую жизнь, что способствует заражению инфекционными заболеваниями. Но наибольшая опасность заключается в том, что цервицит может быть только вторичным заболеванием и часто протекает бессимптомно.
При беременности случается первичное развитие цервицита на фоне падения иммунитета.
В этой ситуации воспаление вызывается нарушением микрофлоры влагалища, в котором превышается количество кокковой флоры и грибков, при этом патогенного возбудителя в мазке нет, например, гонококка или хламидий.
[attention type=yellow]Но не исключается и развитие цервицита шейки матки при беременности специфического характера, то есть, вызванного возбудителями венерических болезней или вирусами.
[/attention]
На заметку! Неспецифическая флора, вызывающая цервицит, проникает во влагалище из прямой кишки при помощи лимфы, через кровоток, а специфическая флора ― исключительно половым путем.
Цервицит при беременности: причины развития
Беременные женщины более склонны к появлению любой формы цервицита, что объясняется их пониженным иммунным статусом. Причиной появления этой гинекологической патологии служит проникновение условно-патогенной или патогенной флоры и ее размножение при благоприятных для этого условиях.
Основными провоцирующими факторами цервицита при беременности являются:
- Травмы шейки матки в ходе гинекологических манипуляций.
- Рубцовые деформации шейки.
- Беспорядочные половые связи.
- Новообразования на шейке матки доброкачественного характера.
- Наличие эктропиона (выворота оболочки шеечного канала).
Важно! Цервицит чаще протекает в паре с другими заболеваниями ― вульвовагинитом, эрозиями, полипами, бартолинитом, ЗППП.
Как проявляется цервицит при беременности
Особенности клинической картины могут отличаться у каждой женщины, поскольку зависят и от возбудителя болезни, и от общего состояния женского здоровья, и от сопутствующих заболеваний.
К общим симптомам цервицита относят:
- Обильные влагалищные выделения в виде густой слизи или гноя. Также выделения могут быть просто желтоватыми или полностью отсутствовать.
- Резкая или ноющая боль в самом низу живота, часто отдающая в прямую кишку.
- Жжение во влагалище (если цервицит вызван грибками).
- Боль при мочеиспускании (если инфекция уже распространилась на уретру).
- При осмотре заметно покраснение и отечность слизистой оболочки, могут быть кровоподтеки.
- Общее самочувствие женщины остается неизменным.
Важно! Иногда цервицит диагностируется только при постановке на учет, поскольку ранее протекал в скрытой форме.
Диагностика цервицита при беременности
Цервицит определяют не только с помощью визуального осмотра шейки матки, но и проведения инструментальных и лабораторных тестов.
- Бактериальный посев. Позволяет обнаружить и точно идентифицировать возбудителя цервицита. Анализ отображает степень воспалительного процесса, устанавливает чувствительность бактерии к антибиотику.
- Анализ мочи. Исследование позволяет оценить степень распространения инфекции.
- Кольпоскопия. Обследование проводит гинеколог для определения степени поражения шейки.
Цервициты при беременности: лечение патологии
Терапия цервицита в гестационном периоде имеет ряд особенностей. Лекарства подбирают с учетом их влияния на беременность, чтобы они не вызвали осложнений. Немаловажную роль в выборе тактики лечения играет возбудитель болезни, срок беременности и форма цервицита. По этой причине лечение всегда проводится по индивидуально составленной схеме.
Основные группы лекарств для лечения цервицита:
- Антибиотик Сумамед для лечения кокковой инфекции, или антибактериальные средства из группы макролидов, если цервицит вызван хламидиями.
- Нестероидные противовоспалительные средства, например, таблетки Индометацин (снимают воспаление и отек).
- Антисептики (Хлорофиллипт, Цитеал, Хлоргексидин).
- Иммуномодуляторы (свечи Генферон).
- Противогрибковые препараты (Флюкостат, Клотримазол).
- Вагинальные антибактериальные свечи (Бетадин, Тержинан);
- Пробиотики для нормализации микрофлоры влагалища.
Важно! Цервицит, вызванный половыми инфекциями, лечится у обоих половых партнеров независимо от результатов анализов мужчины.
Цервицит во время беременности: осложнения у женщины
Цервицит при беременности нельзя оставлять без внимания. Этот недуг плохо сказывается как на самой беременности, так и на родах и дальнейшем восстановлении женщины в послеродовом периоде.
К факторам риска относят:
- Внутриутробное заражение плода вредоносными бактериями. Это грозит септическим поражением слизистых оболочек, кожи и органов малыша.
- На ранних сроках может возникать неполноценность цервикального канала, что провоцирует прерывание беременности.
- Проникновение патогенов, вызывающих венерические болезни, в амниотические воды провоцирует фитоплацентарную недостаточность, уродства плода, мертворождение.
- Острое воспаление может запускать процесс преждевременного родового процесса.
- У женщины повышается риск серьезных родовых осложнений (разрывы, рубцевание и эрозирование) и развитие эндометрита.
Важно! Такой перечень возможных осложнений чаще возникает у женщин с длительным течением цервицита, который не вылечен до конца. Это свидетельствует о том, что хронический цервицит и беременность совмещать нежелательно, а если это случилось ― сразу же проходить полноценное лечение.
Возможна ли беременность после цервицита
Воспаление шейки не оказывает пагубного влияния и не нарушает проходимость шеечного канала. Поэтому при своевременном лечении цервицит не препятствует полноценному оплодотворению.
В то же время нужно понимать, что хронический цервицит или воспаление, вызванное в результате венерических болезней, может распространяться на остальные репродуктивные органы, вызывая выкидыши, непроходимость фаллопиевых труб и прочите патологии. Поэтому женщине с осложненным цервицитом вряд ли удастся забеременеть естественным путем и выносить малыша. Ей придется хирургическим путем избавляться от спаек и рубцов, а в некоторых случаях единственным способом забеременеть остается ЭКО.
Беременность при цервиците: отзывы
Цервицит довольно часто возникает у беременных женщин, поэтому есть множество отзывов о течение недуга в этом периоде.
В большинстве случаев цервицит вызывается грибками и простыми кокками по причине снижения иммунитета. Это состояние корректируется приемом пробиотиков и местных антисептиков в виде свечей.
После прохождения лечения анализы улучшаются, и воспаление проходит. Грозные осложнения не встречаются.
Есть и другие отзывы, в которых идет речь о цервиците специфической природы, когда воспаление вызывают половые инфекции. Тут все намного серьезнее, ведь большинству женщин приходится принимать антибиотики, чтобы они смогли родить здорового малыша.
Цервицит ― болезнь, которую нужно лечить еще до момента зачатия. Так вы избавитесь от возможных последствий и без проблем выносите малыша. Если же болезнь застала вас врасплох, не отказывайтесь от лечения, иначе вас ждет немало опасных последствий!
: Признаки и лечение цервицита
Источник: https://beremennuyu.ru/cervicit-shejki-matki-pri-beremennosti-prichiny-simptomy-diagnostika-lechenie-cervicita-vo-vremya-beremennosti
Воспаление шейки матки при беременности на ранних сроках
Женское здоровье можно считать огромным божьим даром, от которого зависит не только полноценная жизнь самой женщины, но и продолжение рода человеческого.
К великому сожалению, существует немалое количество болезней, которые поражают репродуктивные органы женщины, при этом могут доставлять ей огромный дискомфорт и повлечь за собой самые серьезные последствия, допустим бесплодие.
Орган репродуктивной системы женщины, который наиболее часто страдает от всевозможных инфекционных болезней — это, безусловно, матка, а вернее разные ее части. К самым распространенным воспалительным заболеваниям матки можно отнести: кольпит, цервицит, сальпингоофорит, эндометрит.
Наиболее типичными причинами для их возникновения являются:
- травмы половых органов женщины;
- инфекции, которые передаются половым путем;
- серьезные гормональные расстройства и пр.
Данные болезни как правило распространены среди женщин детородного возраста.
Кольпит — воспалительное заболевание слизистой оболочки влагалища, возбудителем которого являются разнообразные микроорганизмы, которые относятся к роду кандида. Основные симптомы данной болезни таковы:
- Обильные слизистые выделения, обладающие резким неприятным запахом;
- Болезненные ощущения в нижней части живота и пояснице;
- Покраснение и отек слизистой ткани влагалища;
- Сильный зуд в области наружных половых органов, который иногда становится просто невыносимым и переходит в жжение;
- Болевые ощущения при мочеиспускании.
Не одиноки случаи, когда больная кольпитом женщина даже не подозревает, что в ее организме что-то идет не так. Данная болезнь характерна тем, что может иметь очень смазанную симптоматику, которая некоторое время вообще может отсутствовать.
Кольпит во время беременности, кроме вышеперечисленных неприятны симптомов, может значительно осложнить беременность и процесс родов. Беременная женщина, страдающая от такого недуга, может не выносить ребенка до конца срока.
Особая опасность кольпита кроется в том, что он способен вызвать развитие восходящих инфекций.
Лечение кольпита
Лечение кольпита у беременных начинается сразу после постановки диагноза, независимо от срока беременности. Носит оно всегда комплексный характер. Пациентке назначается курс иммуноповышающих препаратов, специальная диета и, в обязательном порядке, антибактериальные средства.
Цервицит — вирусное заболевание шейки матки, которое развивается на фоне некоторых венерических болезней, или является их следствием. В подавляющем большинстве случаев цервицит передается половым путем. Обладает данная болезнь весьма скудной симптоматикой, вследствие чего очень часто выявляется уже в сильно запущенном состоянии.
Основные ее симптомы: немного увеличенные выделения; возможно наличие болевых ощущений в нижней части живота; болезненность во время мочеиспускания и полового акта.Для беременной женщины, а вернее для еще не рожденного малыша, цервицит представляет особую опасность, так как он вполне может вызвать нарушения в формировании внутренних органов плода, может вызвать псевдоуродства.
Лечение цервита
Медикаменты для лечения цервицита назначаются исключительно гинекологом, который ведет беременность и зависят от того, какие микроорганизмы являются возбудителями болезни. Как правило, добиться избавления от такого недуга становится возможным с помощью антибиотиков, либо противовирусных препаратов. Кроме того, будущей маме назначается курс витаминов.
Сальпингоофорит
Сальпингоофорит — это воспаление придатков матки. Именно этот недуг является лидером среди причин женского бесплодия и выкидышей. Инфицирование маточных труб и яичников может произойти восходящим путем из матки, а так же по средствам кровяного тока. При беременности данная болезнь грозит выкидышем, а так же преждевременными родами.
Лечение сальпингоофорита
Лечение сальпингоофорита достаточно сложный и долгий процесс, который носит комплексный характер. В некоторых случаях, для спасения беременности с таким диагнозом женщину даже госпитализируют.
Эндометрит
Эндомерит — это инфекционное заболевание внутренних тканей матки носящее воспалительный характер.
Возникает такое воспаление в результате восходящих инфекций наружных органов мочеполовой системы, либо механических повреждений полости матки в результате абортов, родов, обследования маточных труб, зондирования, или выскабливания полости матки и пр.
Для беременной женщины эта болезнь особенно опасна, так как при отсутствии своевременного и адекватного лечения может привести к гибели ребенка.
Лечение эндометрита
Данное гинекологическое заболевание является одним из наиболее сложных и опасных. При его лечении, в первую очередь, в прочем, как и во всех предыдущих случаях, определяется природа первичной инфекции и уже потом, назначается лечение. Согласно медицинской статистике, для лечения эндометрита используют антибиотики, или противовирусные препараты.
Как изменяется матка на ранних сроках беременности?
Матка во время беременности становится уютным домом для вашего будущего ребеночка. Интересно, что в обычном состоянии размеры матки в длину не более 8 см, а концу беременности она может растянуться до 52 см и вместить в себе малыша, весом до 4-х, а иногда и больше, килограмм.
Матку по праву можно считать самым эластичным органом, так как она не только способна растянуться до размеров ребенка, но еще и вмещает в себе плаценту и околоплодные воды. Матка нерожавшей женщины весит в среднем 50 гр., а вот у рожавшей женщины вес матки увеличивается до 90 гр.
Матка находится в пространстве малого таза между прямой кишкой и мочевым пузырем. После оплодотворения яйцеклетка перемещается по маточным трубам и попадает в матку, после чего имплантируется в ее стенку. Матка состоит из тела, дна и шейки, размеры которой пропорциональны сроку беременности и в среднем составляют около 3-х см.
Изменения в матке
Если женщина подозревает о том, что беременна, или определила это при помощи теста, то ей стоит сразу же посетить гинеколога, который подтвердит наличие беременности и исключит возможные патологии.
Например, врач может определить наличие беременности по цвету слизистой влагалища и шейки матки, у беременных они становятся синюшными (цианоз).
Кроме того, на наличие беременности указывает размер матки, ее форма и консистенция.
Размер матки заметно увеличивается уже к 5-6 неделе беременности, кроме того, по форме она в этот период напоминает уже не грушу, а шар.
К концу второго месяца, после наступления беременности размеры матки сравнимы с гусиным яйцом.
Также, на начальных сроках беременности маточные ткани становятся достаточно мягкими, особенно в перешейке, в результате чего появляется передний перегиб матки, который врач без труда может определить при осмотре.
Размеры матки в первом триместре беременности еще не слишком велики, поэтому она пока помещается в малом тазу, а у беременной женщины в этот период, особенно у первородящей, округлость живота изменяется минимально.В момент, когда плотное яйцо имплантируется в маточную стенку, женщина может заметить у себя небольшое количество кровянистых выделений, так как в это время могут отторгнуться фрагменты слизистой маточной оболочки. Такие выделения не несут за собой угрозы, но если они вас сильно обеспокоили, стоит проконсультироваться с врачом, который сможет исключить угрозу выкидыша и внематочную беременность.
Возможные причины дискомфорта
Женщины на начальных сроках беременность могут ощущать тяжесть, а иногда спазмы или ноющую боль внизу живота, либо небольшие покалывания в матке, которые связанны с увеличением размеров этого органа. Обычно такие ощущения также не влекут за собой никакой угрозы, но все равно лучше сообщить о них врачу, которых сможет подтвердить, что с вами и малышом все в порядке.
Очень часто на ранних сроках беременности женщинам ставят диагноз – гипертонус матки (маточные сокращения, в результате которых может случиться выкидыш). Маточный гипертонус не является болезнью, и часто возникает из-за каких либо патологий в организме женщины.
Гипертонус характеризуется твердением живота и болезненными ощущениями, напоминающими приближение менструации, о таких проявлениях необходимо обязательно сообщить врачу, чтобы сохранить беременность.
Что делать при появлении кровянистых выделений?
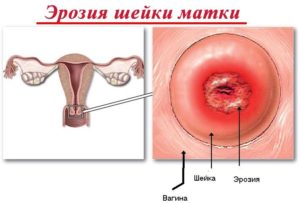
Кроме всего указанного, на начальных сроках беременности у женщины могут появляться кровянистые выделения из-за такого заболевания как эрозия маточной шейки. Это происходит по причине того, что во время беременности приток крови к матке резко увеличивается.
Нарушенная при эрозии слизистая оболочка маточной шейки (которая по своей сути является открытой раной) из-за сильного притока крови может стать причиной подобных выделений. Иногда, женщины, у которых присутствует эрозия шейки матки, могут наблюдать у себя кровянистые выделения после полового акта, а бывает, что такие выделения вообще появляются без видимых на то причин.
Подобные кровотечения обычно проходят безболезненно, не обильны и останавливаются самостоятельно, без врачебного вмешательства.
Если необходимо, врач может предложить вам препараты для местного лечения эрозии, которые не повлияют на развитие плода, но полностью вылечить эрозию можно будет только через несколько месяцев после рождения малыша.
Для лечения эрозии, современная медицина предлагает достаточно много эффективных и безопасных методов.
Шейка матки при беременности
На первом приеме у врача беременной женщине предстоит пройти гинекологический осмотр, который позволит не только подтвердить беременность и установить ее срок, но и оценить состояние внутренних половых органов женщины. Среди них особое внимание уделяется шейке матки.
Что такое шейка матки?
Это своеобразная соединительная трубка между маткой и влагалищем длинной приблизительно 3-4 см, а диаметром — около 2,5 см. У шейки матки выделяют две части: нижнюю и верхнюю.
Нижняя часть называется влагалищной, поскольку вдается в полость влагалища, а верхняя — надвлагалищной, потому что распложена выше влагалища. Внутри шейки матки проходит цервикальный канал, который открывается в полость матки внутренним зевом.
Снаружи поверхность шейки матки имеет розоватый оттенок, она гладкая и блестящая, прочная, а изнутри — ярко-розовая, бархатистая и рыхлая.
Шейка матки после зачатия
Во время беременности в этом органе происходит ряд изменений. К примеру, через короткое время после оплодотворения изменяется его цвет: он становится синюшным. Причина этого в обширной сосудистой сетке и ее кровоснабжении. При этом железы шейки расширяются и становятся более разветвленными.
На 9 месяце беременности врач отмечает размягчение тканей шейки матки и ее «созревание». Такие изменения в организме беременной свидетельствуют о готовности к рождению ребенка.
Непосредственно перед родами шейка матки укорачивается (до 10-15 мм) и располагается в центре малого таза.
По раскрытию канала шейки матки акушер-гинеколог определяет приближение родовой деятельности, которая начинается с расширения внутреннего зева и схваток.
Интересное: Орви 10 недель беременности
Норма шейки матки во время беременности
На протяжении 9 месяцев женщина вынуждена часто посещать гинеколога. В самом лучшем варианте, то есть при здоровой беременности без осложнений, как минимум 9-12 раз. Если существуют проблемы со здоровьем или риск невынашивания, то это число может быть в несколько раз больше.
На первом осмотре врач находит шейку матки и определяет её форму, величину, консистенцию, расположение. При нормальной беременности шейка матки плотная на ощупь и отклонена назад, канал при этом не проходим для пальца. Если же существует угроза самопроизвольного выкидыша, врач определит это по укороченной и размягченной шейке матки, при этом канал раскрывается.
Периодическое посещение гинеколога позволит вовремя распознать патологию или заболевание и предпринять необходимые меры.
Во время осмотров врач берет анализы: мазок на флору (этот анализ поможет определить воспалительный процесс, обнаружить некоторые виды инфекции (грибковую, кандидоз, гонорею, трихомониаз, бактериальный вагиноз) и цитологическое исследование (таким образом изучают особенности строения клеток поверхности и канала шейки матки, что дает возможность выявления различных онкологических заболеваний на самых ранних стадиях).
Источник: https://rojaismelo.ru/grudnoj-rebenok/vospalenie-shejki-matki-pri-beremennosti-na-rannih-srokah
Воспаление матки при беременности
Цервицит ― появление очага воспаления на шейки матки, провоцирующего характерный комплекс симптомов: патологические выделения, дискомфорт во влагалище, болезненность в лобковой области, проблемами с мочеиспусканием.
Если острая стадия остается незамеченной или проводится неполноценное лечение, цервицит переходит в хроническую форму. Это состояние более опасное, ведь вызывает появление эрозий, утолщение тканей шейки матки, распространение инфекции вверх по репродуктивной системе женщины.
Интересно! Цервицит встречается довольно часто, поскольку шейка матки является своего рода барьером, который сдерживает проникновение инфекции в матку. Поэтому при попадании любой патогенной флоры во влагалище создаются все условия для цервицита, чтобы инфекция не пошла выше.
Болезнь характерна для женщин детородного возраста (18-45 лет), поскольку они ведут активную половую жизнь, что способствует заражению инфекционными заболеваниями. Но наибольшая опасность заключается в том, что цервицит может быть только вторичным заболеванием и часто протекает бессимптомно.
При беременности случается первичное развитие цервицита на фоне падения иммунитета.
В этой ситуации воспаление вызывается нарушением микрофлоры влагалища, в котором превышается количество кокковой флоры и грибков, при этом патогенного возбудителя в мазке нет, например, гонококка или хламидий.
[attention type=yellow]Но не исключается и развитие цервицита шейки матки при беременности специфического характера, то есть, вызванного возбудителями венерических болезней или вирусами.
[/attention]
На заметку! Неспецифическая флора, вызывающая цервицит, проникает во влагалище из прямой кишки при помощи лимфы, через кровоток, а специфическая флора ― исключительно половым путем.
Симптомы развития воспаления во время беременности
Когда больная начинает жаловаться на возникшие боли в яичниках во время беременности, виной тому невсегда изменения, которые происходят в организме будущей мамы.
Нередко причиной таких болей выступает воспаление ячников. Да, во время наступившей беременности, матка начинает расти, поднимается вверх и следом за ней меняют свое положение и яичники, вызывая дискомфорт.
Но еще чаще будущие мамы склонны к болезни по женски.
Симптомы болезни:
1.
Очень часто, девушки и женщины не обращают на редкие тянущие боли внизу живота. Боли, даже при сильном воспалении, могут быть не сильными и не причинять большого дискомфорта. Но если есть, то обратитесь к врачу для проведения исследований, чтобы при наступлении беременности, не возникли проблемы.
2.
Выделения из влагалища, с неприятным запахом, бели, все это симптомы болезни. Они указывают, что вам срочно надо идти к гинекологу на консультацию.
Помните, что процесс воспаления яичников, особенно если он не перешел в хронический — остановить будет легче. Да и время на лечение не будет длительным.
Последствия тяжелого воспаления во время беременности
Свое негативное влияние воспаление способно проявить на самых разных сроках беременности. В частности, вызванные им нарушения в работе организма могут повлечь за собой:
1.
анэмбрионию (отсутствие в плодном яйце эмбриона) ;
2.
замершую, неразвивающуюся беременность, сопровождающуюся гибелью эмбриона;
3.
самопроизвольные выкидыши на различных сроках беременности;
4.
преждевременные роды;
5.
внутриутробную гибель плода;
6.
инфицирование плода.
Хроническое воспаление приводит к сбою в иммунной системе, служащей для определения и выведения из организма инородных, вредных веществ.
Внутренний слой матки, пытаясь защититься от вирусов и микробов, вызвавших воспаление, воспринимает эмбрион, как инородный объект, и производит его отторжение.
В свою очередь, клетки крови, принимающие участие в иммунном ответе, осуществляют токсическое воздействие на формирование плаценты и развитие плода.
Наступившая беременность на фоне воспалительных процессов, создает угрозу самопроизвольного выкидыша. Последствия, крайне опасны. Дело в том, что возможно наступление вторичного бесплодия. Именно для этого, лучше всего пройти консультацию гинеколога и избавиться от проблемы воспаления яичников при беременности заблаговременно.
Угроза выкидыша как последствие воспалительного процесса во время беременности
Если женщина, в организме которой происходят воспалительные процессы, не прошла обследование до беременности, и очаги воспаления не были ликвидированы, это может стать причиной внематочной беременности и угрозы прерывания беременности, в особенности на первом триместре.
Так, воспалительный процесс в яичниках не только влияет на нарушения их работы, но и способствует разрастанию соединительных тканей и сужению просвета маточных труб. Помимо этого нарушается и работа клеток, которые покрывают маточные трубы изнутри и способствуют продвижению яйцеклетки в полость матки. Вследствие чего есть большой риск развития внематочной беременности.
Влияет болезнь и на изменение системы защиты внутри матки. Стараясь защититься от агрессивных факторов, которыми являются вирусы и микробы, вызвавшие воспаление, она воспринимает эмбрион как чужеродное тело. Как результат происходит отторжение эмбриона и выкидыш. Если же плодное яйцо все же и закрепиться, то чаще всего это ему удается только в нижней части матки.Хроническое воспаление может спровоцировать сбой в иммунной системе относительно распознавания и выведения из организма чужеродных веществ.
В результате организм может начать выработку антител к собственным клеткам и спровоцировать выкидыш.
Данный процесс является наиболее распространенной причиной развития внутрисосудистого свертывания крови, одним из негативных последствий которого становится появление тромбозов.
Во время беременности такие микротромбозы могут возникать в области плаценты, что приводит к ее отслойке, к задержке роста плода и развитию гестоза (осложнение беременности, основными симптомами которого является отечность, появление в моче белка и повышенное артериальное давление).
Последствия воспалительных заболеваний в родовом и послеродовом периоде
Воспаление тех или иных отделов половой системы может оказывать негативное влияние и на течение родов. В частности, очень часто подобные нарушения в организме приводят к преждевременному излитию околоплодных вод.
Так, если в норме воды выходят тогда, когда схватки уже начались и идут полным ходом, а шейка матки практически полностью открыта, то при наличии воспаления они могут излиться задолго до появления первых схваток.
Воспаление во время беременности может повлечь за собой развитие слабости родовой деятельности и, как следствие, затяжные роды, а также подготовить благодатную почву для инфицирования плодных оболочек и матки. Долговременные роды, в конечном итоге, практически всегда негативно сказываются на состоянии новорожденного.
Воспаление половых органов вовремя беременности не проходит без следа и после родов.
В частности, именно воспалительные процессы становятся основной причиной развития послеродового эндомиометрита – заболевания, требующего стационарного лечения, и сопровождающегося сильными болями внизу живота, повышением температуры, усилением кровянистых выделений из влагалища, а также появлением зловонных гнойно-слизистых белей.
Бесплодие как последствие воспаления
Никто не дает 100% гарантий, что ваше воспаление не отразится на будущем ребенке ни коим образом. Вот теперь вопросы к будущей маме: «А вы готовы идти на такой рискованный шаг? И что движет вами при выборе и решении зачать ребенка с нездоровыми детородными органами?»
Если же беременность уже наступила, и это произошло для вас неожиданно, тогда нужно незамедлительно идти к врачу и на месте решать, что делать дальше.Знаете, как говорит мой врач? «Я УЗИ по телефону не делаю», вот так и здесь. Нужно идти к врачу, сдавать анализы, проходить все виды обследования, лечиться.
Но в первую очередь все проходит при личном контакте с врачом, а не по телефону и не по Интернету.
На сегодняшний день врачи отмечают большой процент бесплодия, которое наступило в результате воспалительных процессов придатков. В процессе болезни образуются рубцы и спайки вокруг придатков, в маточных трубах и матке.
Спайки и рубцы приводят к деформации маточные трубы, закрывают проход, что приводит к непроходимости и соответственно невозможности забеременеть, а еще хуже — к внематочным беременностям. В результате внематочной беременности оплодотворенная яйцеклетка задерживается в трубе и так как не продвигается в матку, там плод начинает расти и развиваться.
Это чревато разрывом маточной трубы и внутренним кровотечением. В любом случае такую беременность прерывают, хирургическим путем удаляя трубу.
Внематочная беременность как последствие воспаления
Основными признаками внематочной беременности считаются:
1.
мажущие месячные грязно-коричневого цвета с неприятным запахом;
2.
сильная боль внизу живота;
3.
слабость, повышенная потливость и потеря сознания.
В случае появления аналогичных симптомов, следует обратиться в «скорую помощь», скорее всего, может понадобиться экстренное хирургическое вмешательство.
Если вы почувствовали в своем организме подобные проблемы, рекомендуется сразу пойти на консультацию к врачу.
В случае ранней диагностики внематочной беременности возможно применение современных методик — лапароскопии, которые позволяют удалить оплодотворенную яйцеклетку из маточной трубы.В таком случае труба остается и подлежит комплексному восстановительному лечению, чтобы без проблем забеременеть в следующий раз.
Профилактика воспаления и правильный подход к планированию беременности
Воспалительный процесс, как правило, провоцируется простудой, переохлаждением, Особенно опасно ходить босиком по холодной воде. Это болезнь молодого поколения.
Молодые девочки стараются выглядеть элегантно и в дни менструации не надевают утепленное белье. Все это провоцирует начало болезни. Очень часто при этом, молодая девушка выходит замуж и естественно хочет родить ребенка.
Если простуда, до этого была, то воспаление яичников при беременности у будущей мамы может привести к трагическим последствиям.
Учитывая то, что воспаления протекающие, как правило, в скрытой форме, приводят к выраженным модификациям иммунной системы и к серьезным осложнениям во время беременности, родов и после них, всем женщинам следует с особой ответственностью отнестись к планированию беременности. В частности, еще до зачатия необходимо пройти полное обследование и ликвидировать все обнаруженные очаги болезни.
Советы как избежать воспаления яичников во время беременности:
1.
В период месячных, и за два дня до наступления, старайтесь держать ноги в тепле. Особенно ступни и щиколотки. Носите утепленное белье в эти критические дни.
2.
Во время месячных, не купайтесь в водоемах, да и ванну, даже в домашних условиях, лучше не принимать. Для профилактики воспаления яичников обмывайтесь под душем.
3.
Сейчас промышленность выпускает множество сортов антибактериального мыла. Пользуйтесь таким мылом для ежедневной личной интимной гигиены.
Ни для кого не секрет, что практически все специалисты советуют женщинам с особой ответственностью относиться к планированию беременности, чтобы исключить как можно больше негативных факторов, которые могут навредить и маме и малышу. К таким факторам, например, можно отнести воспаление, которое может вызвать осложнения или выкидыш в период вынашивания ребенка, а также может стать причиной осложнений во время родов и в послеродовой период.
Если вы только планируете беременность, тогда лучше вылечить воспаление, а затем уже заниматься планированием семьи.
Источник: https://babytwins.ru/vospalenie-matki-pri-beremennosti/


