По ктг тахикардия плода
Содержание
Из-за чего развивается тахикардия у плода при беременности и нужно ли ее лечить?
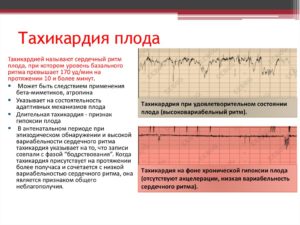
Проведение КТГ при беременности может показать такое состояние, как тахикардия у плода – патологически увеличенная ЧСС. Отклонением считается увеличение частоты до 170 и более ударов в минуту.
Причиной тахикардии в период беременности могут стать заболевания матери или внутриутробные аномалии самого ребенка. В любом случае, такое состояние требует внимательного обращения с беременной и постоянного наблюдения за женщиной.
Почему появляется тахикардия?
Аритмия внутриутробного формирования плода на разных сроках беременности связана с несколькими негативными факторами.
- Системные хронические и острые заболевания матери: инфекционные процессы в организме, дыхательные патологии с недостаточным поступлением кислорода в организм, нарушение обменных процессов, сердечно-сосудистые отклонения и очень часто причиной становится гипертиреоз.
- Заболевания плода: на ранних сроках беременности выявление тахикардии на КТГ может свидетельствовать о хромосомных отклонениях (синдром Дауна при рождении), на поздних сроках (25 недель и больше) причиной может стать гипоксия плода, удушье.
- Другие причины: анемия, интоксикация, инфекция плода, маловодие или многоводие.
Совет! На КТГ можно увидеть саму тахикардию, а для выявления причины проводится УЗИ.
Клинические проявления
Симптомы тахикардии во время внутриутробного развития касаются и беременной женщины, у которой также наблюдается учащенное сердцебиение более 120 ударов в минуту. У плода на КТГ фиксируется показатель более 220 ударов в минуту.
Первые несколько недель беременности (до диагностировать какие-либо отклонения плода сложно, но уже в этот момент могут формироваться благоприятные условия для появления тахикардии. На ранних сроках (8-12 недель) патологическое сердцебиение чаще говорит о гипоксии (кислородном голодании).
Особенности тахикардии во время беременности:
- процесс начинается с эктопической формы тахикардии;
- аномальный очаг изначально локализируется в легочных венах или предсердии;
- отклонение сопровождается продолжительными приступами и появляется регулярно;
- тахикардия выступает клиническим симптомом сердечно-сосудистых патологий;
- тяжелым последствием патологии выступает гибель плода или пороки сердца.
Совет! Сама тахикардия не является заболеванием и не становится непосредственной причиной отклонений внутриутробного развития. Напротив, возникшие отклонения приводят к нарушению сердечного ритма у плода.
Методы диагностики
Основной метод изучения сердечной деятельности плода – КТГ (кардиотокография). Этим способом проводится обследование беременной женщины после 8 недель. КТГ показывает частоту сердечных сокращений в спокойном состоянии, при сокращении матки и под влиянием внешних факторов. Кардиотокография позволяет своевременно увидеть гипоксию плода.
КТГ проводится двумя вариантами: наружная и внутренняя. Чаще применяется наружная методика без нарушения целостности кожи. Процедура проводится ультразвуковым датчиком, который крепится на животе беременной женщины. Непрямая КТГ не имеет противопоказаний и проводится практически на любом сроке беременности.
Совет! Прямой метод КТГ применяется крайне редко и только во время родов.
Другие методы диагностики нарушений сердечной деятельности у плода.
- Ультразвуковое исследование – наиболее безопасный для плода метод, применяется на ранних сроках (после 8 недель) и поздних сроках (35-39 недель) беременности без рисков для здоровья будущего ребенка.
- Эхокардиография – это углубленный метод исследования плода для выявления пороков сердца.
- Радиография – определяет сократительную функцию желудочков.
Выявление тахикардии требует проведения дифференциальной диагностики.
- Трепетание предсердий встречается в 25% от всех случаев аритмии, частота сокращений сердца достигает 400 ударов в минуту, они регулярны и связаны с атриовентрикулярной блокадой. При других формах аритмии частота сокращений не превышает 250 ударов.
- Эктопическая форма: формируется в разных сегментах предсердий, но чаще локализируется на боковой стенке.
- Наджелудочковая реципрокная: встречается на поздних сроках беременности (после 25 недель).
Совет! Лечение тахикардии на ранних сроках проходит успешно при внутривенном введении беременной лекарственных средств. В последние недели тахикардия опасна, а в некоторых случаях показано кесарево сечение.
Как правильно лечить?
Аритмия в легкой форме, которая носит непостоянный характер, бывает нормой, и в таком случае никакого специфического лечения не требуется, достаточно наблюдения за женщиной и регулярного обследования плода.
Осложненная аритмия требует адекватного лечения антиаритмическими препаратами:
- Желудочковая полиморфная форма лечится такими препаратами: магний, пропралол, лидокаин. Первые два дня показано внутривенное введение, после чего женщина принимает перорально.
- Тяжелые приступы с превышением частоты более чем 220 ударов в минуту требуют назначения соталола, амиодарона, флекаинида.
- При подозрении на миокардит назначается дексаметазон, так как другие препараты могут спровоцировать остановку сердца и смерть.
Наиболее эффективным вариантом устранения аритмии у плода остается медикаментозное лечение, но помимо этого женщина должна пересмотреть свой образ жизни и соблюдать профилактику обострений хронических недугов. Заболевания матери могут усугубить аритмию и привести к летальному исходу.
Совет! Применение бета-блокаторов малоэффективно, так как препараты этой группы плохо проникают через плаценту, потому они подходят только для лечения беременной женщины.
Последствия и профилактика
Аритмия в 85% случаев указывает на начало серьезного патологического процесса плода. Последствия нарушения частоты сердечных сокращений зависят от формы отклонения. При временной тахикардии, которая возникает у плода однократно, риски отсутствуют, но трепетание предсердий или желудочковая тахикардия с постоянными приступами не проходит бесследно.
Последствия аритмии при внутриутробном развитии:
- гибель плода, выкидыш, мертворождение;
- гипоксия и удушье;
- генетические отклонения, синдром Дауна;
- пороки сердца, недоразвитость.
Предупредить появление аритмии можно, но профилактикой нужно заниматься еще до беременности. Женщина должна исключить курение, алкоголь, серьезные физические нагрузки, стрессы. Вместе с врачом во время планирования беременности корректируется питание, подбираются витамины и общеукрепляющие препараты.
Если тахикардии избежать не удалось, женщина не должна паниковать, так как это только усугубляет состояние ребенка. В таком случае будет полезно больше отдыхать, совершать прогулки на свежем воздухе, отстранить от себя все стрессовые факторы.
Лечить себя и будущего ребенка в домашних условиях категорически запрещено, так как учащаются случаи внутриутробной гибели при попытке самолечения. Единственное, что можно делать самостоятельно в таком случае, это бережно относится к себе, кушать здоровую пищу и дышать чистым воздухом.
Источник: https://cerdcesosud.ru/taxikardiya/u-ploda.html
Тахикардия у плода на поздних сроках: причины, лечение
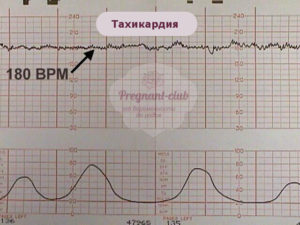
Тахикардия у плода может привести к серьезным нарушениям в развитии эмбриона. Количество сокращений сердца в этом случае повышается до двухсот и больше ударов.
Отклонение наблюдается, если будущая мать подвергает себя чрезмерным эмоциональным нагрузкам, или произошли серьезные гормональные нарушения в организме.
Женщина должна следить за своим самочувствием и при малейших отклонениях сообщать об этом врачу.
Классификация
Тахикардия у плода при беременности бывает нескольких видов. Существует много форм, но среди них выделили основные, при которых сердце бьется чаще двухсот раз в минуту. Патология может быть:
- Реципрокной наджелудочкового типа. При этом развитие лишних сокращений происходит в области предсердий. Такой диагноз могут поставить на тридцатой неделе беременности, а иногда принимают в качестве нормального сердцебиения.
- Эктопической. Развитие возбуждения наблюдается над синусовым узлом. Формирование экстрасистол происходит в беспорядочном порядке в разных отделах сердца.
- Отдельным видом считают трепетание предсердий. В таком состоянии ЧСС увеличивается до четырехсот ударов. Трепетание отличается регулярными сокращениями и возникает в связи с блокадой проводимости атриовентрикулярного узла.
Почему развивается патология
Обычно учащение биения сердца у плода возникает вследствие:
- Приема некоторых медикаментов.
- Заражения эмбриона инфекцией.
- Недостаточного поступления кислорода к плоду.
- Повышенной выработки гормонов.
- Патологий сердечно-сосудистой и дыхательной системы.
- Нарушений баланса электролитов в организме при сильном токсикозе.
- Недостаточного поступления витаминов и микроэлементов в организм ребенка.
Развитие тахикардии в период вынашивания происходит по причине:
- Повышенной нагрузки на сердечную мышцу из-за недостаточного притока крови к эмбриону.
- Патологических процессов в сердечно-сосудистой системе и сдавливания органа.
- Усиленного метаболизма и быстрого развития плода.
Врачи утверждают, что легкое проявление тахикардии у беременных является нормальным. Развитие приступов происходит резко, и они длятся короткое время.
Женщина должна находиться в спокойном состоянии и не переживать о высокой активности сердца, так как она связана с необходимостью обеспечить кровью не только женщину, но и организм плода.
Сердце сокращается быстрее и в результате усиленного газообмена у ребенка. Поэтому от нарушений ритма страдает большинство беременных женщин.
Основные признаки проблемы
Тахикардия плода при беременности проявляется как учащение ритма у женщины. При этом сердце бьется с частотой больше 120 ударов в минуту – это происходит с матерью. Что касается организма плода, то его ЧСС достигает 200 ударов.
Тахикардия может говорить о том, что ребенок страдает от гипоксии. На начальных стадиях проблема проявляется эктопической тахикардией. Развитие патологических очагов наблюдается в области предсердий или легочных вен.
Обычно это сопровождается сильной тошнотой и нарушениями функций сердца. Проблема может проявляться продолжительными приступами, возникающими регулярно.
Поэтому будущим матерям рекомендуют избегать стрессов, а также следить за умеренностью физической активности. Если резко возникло чувство сильного биения сердца, необходимо посетить врача.Развитие синусовой тахикардии считают отдельной патологией, которая указывает на отклонения в работе сердца. Если не обращать внимания на эту проблему, это может стать причиной врожденного порока.
Учащение сердцебиения у плода иногда проявляется болью в груди и тревогой у женщины, а также онемением определенных участков тела.
Иногда беременная замечает общую слабость и упадок сил.
Применяемые методы диагностики
Если появились признаки учащения сокращений сердца у плода, то назначают ряд исследовательских мероприятий, среди которых:
- Эхокардиография эмбриона. С ее помощью выявляют отклонения в развитии плода.
- Радиографическое исследование.
- Допплерография. Эта процедура считается наиболее информативным методом для выявления подобных отклонений у плода. В ходе обследования оценивают сократительные способности желудочков и предсердий и движение крови в сердце.
Для определения вида тахикардии осуществляют дифференциальную диагностику.
Как проводится лечение
Как устранить болезнь, решают в зависимости от индивидуальных особенностей организма женщины и ребенка, формы и выраженности тахикардии. Обычно состояние нормализуется само по себе. Врач наблюдает за плодом и будущей матерью, регулярно измеряя частоту сокращений сердца с применением допплеровского монитора. Проверять пульс нужно не реже двух раз в сутки.
Также читают: Пол ребенка по сердцебиению — возможно ли узнать?
При наличии осложнений в виде дисфункции клапана или миокарда женщине следует употреблять препараты для стабилизации ритма сердца у ребенка. Подбирать средство должен врач, так как противоаритмические лекарства достаточно опасны.
В случае неправильного использования они повышают нагрузку на сердце и могут стать причиной гибели плода.
В зависимости от вида патологического состояния используют такие варианты терапии:
- Чтобы вылечить полиморфную тахикардию, назначают Лидокаин, препараты магния, Пропранолол. Их вводят в вену или принимают перорально.
- Если наблюдается тахикардия желудочкового типа с удлиненным интервалом QT, то беременную госпитализируют. Лечение должно проводиться с особой осторожностью, так как некоторые препараты удлиняют интервал и усугубляют течение аритмии.
- Если сердце сокращается с частотой выше двухсот ударов, состояние стабилизируют Соталолом или Амиодароном. Иногда используют Флекаинид. Но этот препарат при нарушениях функций желудочков может стать причиной остановки сердца и гибели эмбриона.
- При наличии признаков миокардита женщине назначают курс Дексаметазона длительностью в одну или две недели.
Хороших результатов можно добиться с помощью медикаментозного лечения при формировании эктопического очага над желудочками. Правильно составленная схема в большинстве случаев обеспечивает полное выздоровление.
Чтобы нормализовать биение сердца, используют также бета-блокаторы. Но их эффективность в лечении эмбриона невысока, так как активные компоненты с трудом преодолевают плацентарный барьер.
Тахикардия плода на поздних сроках возникает достаточно часто, что связано с увеличением его размеров и повышением нагрузки на организм.
Приступы могут беспокоить на протяжении беременности любую женщину. Поэтому необходимо знать, как бороться с патологией.
Основные методы подбирает врач, но некоторые правила помогают облегчить самочувствие:
- Если начался приступ, нужно присесть или принять горизонтальное положение. Нагрузка на сердце при этом снизится, и оно начнет сокращаться медленнее.
- Помогает стабилизировать состояние глубокий вдох и медленный выдох. Эти действия нужно повторить несколько раз. Дыхательные упражнения хорошо устраняют приступ.
- Избегать эмоциональных нагрузок и переживаний. При затяжных приступах заболевания необходимо сделать кардиограмму.
Возможные последствия
Какими будут осложнения проблемы, зависит от множества факторов, среди которых форма тахикардии, срок беременности, характер процесса развития эмбриона, индивидуальные особенности организма плода и матери.
Обычно исход болезни положительный. Если у ребенка наблюдают синусовую тахикардию, то ритм приходит в норму на протяжении первого года после рождения.
Если существует необходимость в лечении, трансплацентарное введение противоаритмических препаратов устранит нарушение.Прогноз при тахикардии благоприятный, если вовремя начали лечение и тщательно контролировали применение лекарств.
Как избежать проблемы
Профилактику тахикардии нужно начинать еще во время планирования беременности. Задолго до зачатия нельзя употреблять спиртное, курить, нужно обследоваться и избавиться по возможности от всех заболеваний.
Чтобы проблема не беспокоила во время беременности, женщине назначают успокоительные средства на основе лекарственных растений. Они способствуют нормализации сердечного ритма. Будущая мама должна избегать стрессов, регулярно гулять и выполнять гимнастику.
Чтобы выносить и родить здорового ребенка, важно придерживаться принципов правильного питания. Чтобы сердцебиение не повышалось, необходимо:
- Отказаться от сладкого и жирного. Несоблюдение диеты грозит быстрым набором веса и повышением нагрузки на сердце.
- Каждый день употреблять достаточное количество фруктов, овощей и зелени. Полезны молочные продукты с низким процентом жирности.
- Исключить из рациона кофеин, никотин, спиртные напитки. Эти вещества могут неблагоприятно отразиться беременности и стать причиной отклонений в развитии или даже гибели плода.
- Обеспечить достаточное поступление витаминов и минералов. В период беременности организм больше нуждается в питании, поэтому могут назначить поливитаминные комплексы.
- Если нет никаких противопоказаний, разрешена легкая физическая активность в виде посещений бассейна, пеших прогулок.
Вынашивание ребенка – это очень ответственный период. Женщина должна соблюдать все предписания врача, чтобы малыш благополучно сформировался и родился без осложнений.
Источник: https://KardioPuls.ru/bolezni/ritm/tahikardiya-u-ploda/
Тахикардия у плода по ктг
ВАЖНО! Для того, что бы сохранить статью в закладки, нажмите: CTRL + D
Задать вопрос ВРАЧУ, и получить БЕСПЛАТНЫЙ ОТВЕТ, Вы можете заполнив на НАШЕМ САЙТЕ специальную форму, по этой ссылке >>>
Ктг (кардиотокография) плода при беременности
Кардиотокография (КТГ) — неинвазивный метод регистрации ЧСС плода и сокращений матки, ставший доступным с 1960 г.
По данным ретроспективного исследования, выполненного в конце 70-х годов, применение контроля ЧСС плода в родах снизило частоту церебрального паралича и перинатальную смертность. Однако это не подтверждено при последующем метаанализе рандомизированных контролируемых исследований.
Исследования не показали снижения частоты церебрального паралича, неонатальной энцефалопатии или перинатальной смертности. Более того, выявлено, что мониторинг ЧСС плода в родах увеличивает частоту акушерских вмешательств.
Общая частота церебрального паралича, неонатальной энцефалопатии и перинатальной смертности низкая. Факторы, способствующие развитию этих состояний в родах, встречают еще реже.
Увеличение частоты хирургических вмешательств объясняют большим числом ложноположительных результатов КТГ, используемой для прогноза развития этих заболеваний. Именно поэтому при патологических результатах КТГ пытаются ввести дополнительный неинвазивный мониторинг.
Сейчас многие отделения используют аппарат STAN (анализ ST волны электрокардиограммы плода). При подострых нарушениях КТГ, прежде чем предлагать матери кесарево сечение, важно подтвердить нарушения состояния плода определением кислотно-основного состояния его крови.
КТГ у женщин группы низкого риска рекомендуют только в двух ситуациях:
- при значительном риске перинатальной смерти, церебрального паралича или неонатальной энцефалопатии;
- при использовании окситоцина для индукции или стимуляции родов.
Основы кардиотокографии
Монитор регистрации ЧСС плода определяет и анализирует структуры сердечного ритма плода и выявляет сокращения матки.
Большинство мониторов для выявления ЧСС плода, используемых в клинической практике, представляют собой датчик, основанный на ультразвуке и эффекте Допплера.
Данные обрабатывают и распечатывают на ленточной диаграмме. Сокращения матки определяют по изменению окружности живота матери.
Нормальная кардиотокограмма
Основная частота сердечных сокращений плода: нормальный диапазон 110-160 в минуту
Это средний уровень ЧСС при стабильном состоянии плода, исключающий акцелерации и децелерации. Исходный уровень ЧСС плода определяют за 5-10 мин и выражают в числе ударов в минуту.
Основная вариабельность: нормальный диапазон (5-15 в минуту)
Стандартная вариабельность указывает на работоспособность вегетативной нервной системы и представляет изменение ЧСС. Ее определяют путем оценки разницы числа ударов в минуту между наивысшим пиком и низшей точкой колебаний в 1-минутном сегменте записи между сокращениями.
Акцелерация
Акцелерация — кратковременное увеличение ЧСС плода на 15 или более в минуту относительно основной величины, длящееся 15 или более секунд. Реактивная кривая — наличие по крайней мере двух акцелераций в течение 20 мин.
Признано, что акцелерации указывают на активность и здоровье плода, и при рождении газы крови у него в норме. Значение отсутствия акцелераций на нормальной КТГ неясно.
Основные изменения частоты сердечных сокращений плода
Частоту сердечных сокращений плода контролирует главным образом вегетативная нервная система через блуждающий нерв. Барорецепторы расположены в дуге аорты и каротидном синусе в месте деления на наружную и внутреннюю сонную артерии. При растяжении возникает брадикардия. Стимуляция хеморецепторов аорты и каротидных телец вызывает тахикардию.
Тахикардия у плода
Тахикардия плода — состояние, когда ЧСС больше 160 в минуту. Она бывает умеренной (161-180 в минуту) и патологической (>180 в минуту).
Симпатическая нервная система созревает раньше, чем блуждающий нерв, поэтому при увеличении срока беременности, ЧСС снижается. Увеличение ЧСС — одна из компенсаторных реакций на гипоксию. Поэтому в родах важно отмечать изменения ЧСС плода.
Причины тахикардии у плода
- Активный плод
- Недоношенность
- Тревога и стресс матери
- Тахикардия у матери
- Антихолинергические препараты (атропин)
- Симпатомиметики (ритодрин, тербуталин)
- Лихорадка у матери
- Гипертиреоз
- Гипоксия плода
- Анемия у матери/плода
- Хориоамнионит
- Тахиаритмия у плода
Брадикардия у плода
Брадикардия — снижение ЧСС плода ниже 110 в минуту. Она может быть умеренной (100-109 в минуту) и патологической (
Источник: https://lechitesami.ru/tachikardiya/tahikardiya-u-ploda-po-ktg
Характеристика тахикардии у плода при беременности. Ктг 8 баллов что значит
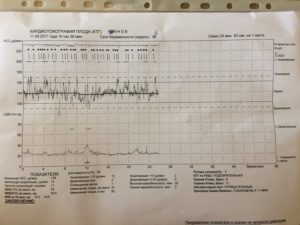
Тахикардия у плода при беременности разделяется на несколько основных видов.
Принято выделять две основных формы, которые характеризуются средней частотой сердечных сокращений в 180-250 ударов в минуту:
| Реципрокная тахикардия наджелудочкового типа | Характеризуется тем, что лишние сокращения возникают в основном в предсердиях, а диагностируется она чаще всего на сроке около 30 недель, чаще всего попадая в промежуток между 24 и 33 неделями, может перейти как в нормальное сердцебиение, так и в блокаду. |
| Эктопическая тахикардия | Сопровождается появлением возбуждения над синусовым узлом, при этом экстрасистолы возникают беспорядочно в разных сердечных отделах. |
В отдельную категорию тахикардий у плода выделяют трепетание предсердий, которое сопровождается увеличением ЧСС до 400 ударов в минуту. При трепетании сокращений регулярны, а их возникновения чаще всего связывают с возникновением блока атриовентрикулярной проводимости.
Причины
На развитие тахикардии у плода чаще всего влияют следующие факторы:
- некоторые медикаменты, применяемые матерью в период вынашивания;
- заражение плода внутриутробной инфекцией;
- гипоксия (нехватка кислорода);
- анемия плода;
- некоторые хромосомные патологии (трисомия по 13 хромосоме, синдром Патау);
- патологии эндокринных органов (чаще всего гипертиреоз);
- патологии сердечнососудистой системы;
- заболевания дыхательной системы;
- длительный токсикоз, приведший к нарушению водно-электролитного баланса;
- неправильное питание, из-за которого развился недостаток витаминов и минералов.
Определять хромосомные патологии, которые не поддаются лечению, сегодня стараются до 12 недель беременности, так как после этого срока аборт уже незаконен.
Также в этот период важной считается своевременная диагностика анемий плода, гипоксии и внутриутробной инфекции, так как раннее начало борьбы с патологиями дает возможность их излечения.
Если речь идет о синусовом виде тахикардии, то в первую очередь исключают следующие факторы:
- избыточную нагрузку на сердечнососудистую систему;
- врожденные патологии сердечнососудистой системы, сдавление мышцы сердца;
- ускорение обмена веществ или процессов развития.
Считается, что тахикардия у плода на 38 неделе и более поздних сроках – это вариант нормы, так как в этот период идет интенсивная подготовка к родам, а также усиливается газообмен.
Симптомы
Тахикардию плода можно определить по тому, что сердцебиение женщины также становится более быстрым, то есть превышает отметку в 120 ударов в минуту. Чаще всего подобные изменения в сердечном ритме – свидетельство кислородного голодания, то есть гипоксии.
Симптомы тахикардии плода во многом зависят от ее формы.
Так, например:
| При эктопической тахикардии | Женщина часто жалуется на тошноту и сердечнососудистые патологии, которых не было до беременности. |
| Приступ может быть кратковременным, а может носить длительный характер | Если приступ длительный, стоит успокоиться и вызвать медицинскую помощь. |
| При синусовой тахикардии | Необходимо диагностировать и купировать, так как она может спровоцировать развитие сердечного порока у ребенка после рождения. |
Выделяют также ряд несердечных признаков тахикардии, которые проявляются из-за нарушения нормального кровотока.
К ним относят:
- повышенную утомляемость;
- нарушения сна;
- частые заболевания из-за нарушения функционирования иммунной системы;
- онемение конечностей;
- приступы паники или тревожности.
Если тахикардия плода носит длительный характер, то в груди у женщины может развиваться болезненность.
Диагностика
Диагностику тахикардии плода начинают в том случае, если у женщины есть какие-либо жалобы, которые могут натолкнуть лечащего врача на наличие этой патологии.
Симптомы тахикардии у женщин часто связаны с ПМС и нарушением гормонального фона.
Отсюда вы сможете узнать, как лечить тахикардию сердца у женщин народными средствами.
Обычно применяются следующие методики:
- ультразвуковое исследование;
- эхокардиографию;
- кардиотокографию (КТГ);
- допплеровское исследование.
УЗИ выступает, как основной метод исследования и помогает обнаружить также сопутствующие заболевания.
Все методы диагностики позволяют не только диагностировать тахикардию, но и определить ее разновидность.
Так, например, для трепетания предсердия характерен регулярный ритм с ЧСС до 400 ударов в минут, а при наджелудочковой реципрокной тахикардии обращает на себя внимание удлинение интервала QT, особенно если патология сопровождается блокадой, а не трансформируется в нормальный ритм.
Лечение тахикардии у плода
Лечение тахикардии у плода базируется на огромном количестве факторов. В первую очередь врач обращает внимание на состояние здоровья женщины и, если есть возможность, купирует ее заболевания, которые могли спровоцировать развитие патологи.
Если приступы тахикардии постоянные и длительные, то женщине могут предложить лечение в стационаре, а если приступы носят кратковременный редкий характер, то лечение будет вестись амбулаторно.
Врачи с осторожностью назначают сердечные препараты для лечения патологии примерно до 32 недели, так как опасаются того, что многие медикаменты могут причинить больше вреда, чем принести пользы плоду.С другой стороны на 36 неделе отношение к сердечным препаратам смягчается, так как этот период считается довольно поздним сроком, когда навредить плоду лекарствами уже почти невозможно, а тахикардия все еще представляет опасность.
Выбор лекарства зависит от того, какую форму патологии диагностировали.
Так, желудочковую полиморфную тахикардию обычно купируют с помощью:
- пропранолола;
- лидокаина;
- препаратов магния.
Если диагностируется желудочковая форма тахикардии, то лечение ведется в стационарных условиях, исходя из общего состояния женщины и плода, а также из выраженности симптомов.
Если ЧСС плода уходит за отметку в 220 ударов в минуту, то рекомендуется использование Соталола или Амиодарона, способных повлиять на приступ. Если есть основания подозревать у плода миокардит, то используется Дексаметазон курсом в 7-14 дней.
Если вид патологии установлен правильно и, исходя из него, подобрана соответствующая схема лечения, то от тахикардии удается избавиться в 90% случаев.
Иногда врачи используют для борьбы с болезнью бета-блокаторы, однако их эффективность сомнительно, так как через плаценту препараты этой группы практически не проникают.
Если приступ тахикардии застал внезапно, то стоит следовать следующим рекомендациям:
- принять сидячее или лежачее положение и постараться расслабиться;
- взять под контроль дыхание, делая глубокие вдохи и медленные полные выдохи;
- не поддаваться панике, не нервничать, избегать стрессов.
Профилактика
Если женщина замечает у себя регулярные признаки тахикардии, она должна своевременно обратиться к врачу, так как если лечением заболевания не заниматься, оно может спровоцировать формирование сердечных пороков врожденного типа.
Женщинам рекомендуется взять под контроль свой образ жизни:
- обязателен отказ от вредных привычек, будь то курение или злоупотребление алкоголем;
- необходимо контролировать хронические заболевания, не допуская их обострений;
- вести активный образ жизни, гуляя на свежем воздухе минимум по часу в день;
- избегать стрессов и эмоциональных потрясений.
В качестве профилактики женщинам часто назначают, например, натуральные седативные препараты, а также рекомендуют выполнять легкие физические упражнения, обговоренные с врачом.
Существует ряд рекомендаций относительно питания:
- под запретом оказываются слишком жирные и сладкие продукты;
- рекомендуется потреблять большое количество зелени, свежих овощей и фруктов;
- придется отказаться от кофе и всех продуктов, содержащих кофеин;
- рекомендуется использовать витамины и минеральные комплексы для поддержания нормального состояния организма.
Для чего необходимо проведение кардиотокограммы
Показатели КТГ при беременности нужны в качестве комплексной оценки состояния внутриутробного плода. Одного только УЗИ или даже допплерографии не достаточно для того, чтобы узнать, хватает ли ребенку кислорода (даже если сосуды и плацента абсолютно нормальны).
КТГ плода при беременности показывает, как он переносит физические нагрузки (в частности, свои движения и сокращения матки), сможет ли он пройти через естественные родовые пути и остаться здоровым.
Единственный нюанс: оценка КТГ должна производиться после 28 недели, когда уже существует тесная взаимосвязь между вегетативной и центральной нервной системами и сердечной мышцей, а также установился цикл сна и бодрствования.
Это поможет исключить ложноположительные результаты.
Как производится анализ КТГ, что означают все эти цифры
1. Базальный ритм частоты сокращений сердца малыша (сокращается обычно «БЧСС»). Этот показатель рассчитывается так: каждую секунду снимаются показания частоты сердцебиений, затем отнимаются явные учащения и урежения, и считается среднее арифметическое за 10 минут.
Норма КТГ плода в отношении БЧСС на любом сроке:ударов в минуту, если известно, что ребенок спит,ударов, если малыш активно двигается.
На кардиотокограмме обычно пишут разброс ЧСС, то есть указывается не одна цифра, а две.2. Вариабельность (амплитуда и частота) базального ритма. Амплитуда определяется как величина отклонения от основной линии базального ритма по вертикали графика, частота – это разброс количества осцилляций за минуту. В зависимости от вариабельности расшифровка КТГ плода включает такие характеристики базального ритма:
- монотонный (или немым): иметь амплитуду 0-5 в минуту
- слегка ундулирующий: амплитуда 5-10 в минуту
- ундулирующий: разбросв минуту
- сальтаторный:ударов в минуту амплитуда.
Норма КТГ плода – когда указывается или слово «ундулирующий» или «сальтаторный» ритм, или пишутся цифры 9-25 ударов в минуту. Если есть характеристики «монотонный», «слегка ундулирующий», или написано «вариабельность ритма: менее 9 или более 25 уд/мин» — это признак гипоксии плода.
3. Акцелерации – так называемые «сталактиты», то есть те зубья на графике, вершина которых обращена . Это означает учащение сердцебиения малыша. Они должны появляться в ответ на схватку, движение не во сне самого ребенка, стрессовые и нестрессовый тесты. Акцелераций должно быть много: 2 и более за 10 минут.
Источник: https://pro-acne.ru/o-davlenii/tahikardiya-u-ploda-pri-beremennosti-na-pozdnih-i-rannih-srokah-na-ktg-na-32-36-38-nedele-lechenie.html
Умеренная тахикардия у плода при ктг — Все про гипертонию
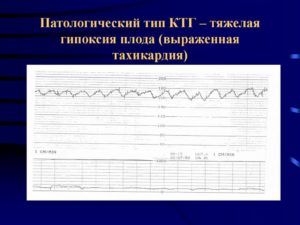
- 1 Причины тахикардии у ребенка в утробе матери
- 2 : Как диагностируют?
- 3 Формы тахикардии плода
- 4 Симптоматика
- 5 Лечение аномалии
- 6 Как предупредить проблему?
- 7 Прогнозы и последствия
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Начиная с 3-й недели у эмбриона уже бьется сердце, а с 6-й — прослушивается.
Если у плода обнаруживается тахикардия, нарушение работы миокарда, при котором сердце бьется со скоростью 170—220 ударов в минуту и чаще, нужно провести дополнительные диагностические мероприятия.
Поскольку такое состояние свидетельствует о дискомфорте эмбриона или определенных патологиях. Своевременное выявление проблемы позволит вовремя начать лечение, подкорректировать процесс и избежать неприятных последствий.
Нормальное сердцебиение плода составляет 80—86 ударов в минуту, со временем оно постепенно увеличивается до 160—180-ти.
на
Причины тахикардии у ребенка в утробе матери
Учащенное внутриутробное сердцебиение у эмбриона провоцируют разнообразные аномалии как у беременной, так и у ребенка. Как правило, они не серьезны, а связаны с увеличением нагрузки на организм женщины.
Важно своевременно и точно определить причины. Это поможет правильно подобрать лечение и вовремя справится с недугом, не дожидаясь пока он начнет негативно влиять на развитие плода.
Причины патологии, при которых виновником их развития становится беременная женщина:
- несбалансированное питание;
- гипертиреоз;
- изменение гормонального фона;
- сердечно-сосудистые патологии;
- сахарный диабет;
- ревматизм;
- прием отдельных медикаментозных средств;
- недостаток микроэлементов;
- нестабильное психоэмоциональное состояние;
- порок сердца;
- сбои в эндокринной системе;
- бруцеллез и токсикоз;
- кровопотеря;
- болезни органов дыхания;
- авитаминоз;
- гипертония;
- нарушение водно-электролитного баланса;
- миокардит;
- переутомление;
- гепатит;
- употребление кофе и крепкого чая;
- лейкоз;
- курение;
- хронические и острые инфекционные заболевания;
- кардиопатия.
Другие причины тахикардии, которые возникают зависимо от самого плода:
- гипоксия;
- многоплодная беременность;
- внутриутробные инфекционные заболевания;
- анемия;
- хромосомные аномалии и мутации;
- резус-конфликт с кровью матери;
- патологическое формирование плаценты;
- усиленный газообмен и потребность кислорода на последних сроках беременности.
: Как диагностируют?
Диагностические мероприятия назначает лечащий врач.
Диагностические мероприятия включают:
- сбор анамнеза;
- исследование пульса;
- ультразвуковое исследование;
- электрокардиограмма;
- радиографическое исследование;
- допплерография;
- эхокардиография;
- дифференциальная диагностика;
- кардиотокография (ктг);
- 3D УЗИ начиная с 24-й недели;
- аускультация.
Формы тахикардии плода
Часто течение заболевания, отклик на лечение, благоприятность прогноза зависит от формы патологии.
| Форма | Особенности | Частота ударов в минуту | Срок | Последствия |
| Реципрокная тахикардия наджелудочкового типа | Лишние сокращения локализуются преимущественно в предсердиях | 170—250 | 24—33 недели | Нормализация, воспалительные процессы, блокада, брадикардия |
| Эктопическая тахикардия | Возникает над синусовым узлом, в разных отделах сердца, чаще в ушке и боковой стенке правого предсердия | 180—240 | Любой | Сочетание с желудочковой формой |
| Трепетание предсердий | Появляется из-за блока атриовентрикулярной проводимости | 400 | Различный | Нормализация |
Симптоматика
Основные признаки развития тахикардии у ребенка, которые ощущает беременная женщина:
- повышение частоты собственного сердцебиения до 120 ударов в минуту;
- тошнота;
- излишняя тревожность;
- слабый иммунитет;
- признаки кислородного голодания;
- повышенная утомляемость;
- приступы паники;
- дискомфорт или боли в области сердца;
- расстройство сна;
- онемение конечностей;
- частые простудные заболевания;
- сосудистые патологии;
- головокружение;
- сильная раздражительность.
Лечение аномалии
Лечение зависит от состояния будущей матери и самое главное, не нанести вред будущему ребенку.
Если во время диагностики, при помощи КТГ и других способов исследования удалось обнаружить тахикардию плода, и, что главное, узнать причину патологии, врач назначает лечение. Терапевтические методы сильно отличаются в зависимости от многих факторов:
- общего состояния здоровья матери;
- хронических и острых заболеваний беременной;
- причин тахикардии плода;
- сопутствующей симптоматики и ее тяжести;
- формы и вида патологии;
- срока беременности;
- сопутствующих аномалий плода;
- потенциального вреда эмбриону от медикаментов.
В зависимости от этого беременной рекомендуют стационарный или амбулаторный курс лечения. Если у нее обнаружены заболевание, которые потенциально являются причиной патологи, сначала устраняют их.
Когда после проведенной терапии, дальнейшее исследование снова показывает тахикардию плода, риск от которой выше, чем потенциальная угроза от приема сердечных препаратов, назначаю медикаментозные средства:
- «Магний»;
- «Соталол»;
- «Лидокаин»;
- «Амиодарон»;
- «Пропранолол»;
- «Дексаметазон»;
- «Дигоксин»;
- «Флекаинид».
При возникновении резкого приступа женщинам рекомендуют:
- сесть или лечь;
- расслабиться;
- успокоиться;
- сделать несколько медленных глубоких вдохов и выдохов.
Как предупредить проблему?
Питание должно быть насыщено витаминами и минералами.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Чтобы не допустить возникновения подобной проблемы будущей маме следует:
- планировать беременность;
- регулярно проходить медицинский осмотр;
- следить за состоянием своего здоровья, вовремя лечить острые и хронические заболевания;
- регулярно гулять на свежем воздухе;
- есть много овощей, орехов, фруктов, рыбы, белого мяса;
- отказаться от вредных привычек;
- принимать витаминно-минеральные комплексы;
- не злоупотреблять слишком жирной, жаренной, соленой, сладкой и острой пищей;
- заниматься специальной гимнастикой для беременных;
- при возникновении дискомфорта в области сердца, принимать натуральные седативные препараты, но только после согласования с врачом;
- не употреблять кофеиносодержащие продукты;
- нормализовать режим дня;
- ночью спать не менее 8-ми часов и по возможности отдыхать днем;
- пить успокаивающий травяной чай с мелиссой и мятой;
- вести активный образ жизни.
Прогнозы и последствия
Прогноз данной патологии зависит от многих факторов. В первую очередь от своевременной диагностики, сроков развития, формы заболевания, правильно подобранной терапии.
Не последнюю роль играют медикаментозные препараты, которые использовались для лечения, а также способ их применения — таблетки, внутримышечные инъекции, ввод в пуповину. Иногда подобная аномалия становится причиной патологического развития эмбриона или порока сердца в будущем.
Но в большинстве случаев патология имеет благоприятный прогноз. Если она полностью не устраняется в утробе матери, то окончательно исчезает в первый год жизни малыша, не оставляя никаких неприятный последствий.
на
Источник: http://1gipertoniya.ru/gipertoniya/umerennaya-tahikardiya-u-ploda-pri-ktg/